Budoucnost dnešní medicíny leží v její personalizaci – „ušití léčby na míru“ pacientovi. Platí to i v dermatologii. V ČR žije kolem dvou set tisíc pacientů s atopickou dermatitidou a ke každému by se nejlépe mělo přistupovat individuálně, protože pro každého je vhodný jiný typ léčby. Toho nelze dosáhnout bez dostatečné kvalitní datové základny a propojení informací od poskytovatelů i zdravotních pojišťoven. Jedině tak lze efektivně plánovat a řídit poskytování bezpečné a kvalitní péče při udržení nákladů, které nejsou neomezené. Tématem se zabýval odborný workshop na summitu Zdravotnického deníku o technologiích a inovacích ve zdravotnictví.
Atopická dermatitida je chronické a heterogenní zánětlivé kožní onemocnění, pro něž neexistují specifické diagnostické markery. Rozhodování o léčbě tak vychází čistě z posouzení zdravotního stavu pacienta ze strany jeho ošetřujícího lékaře. Ke každému tak musí přistupovat individuálně, a to i s přihlédnutím k možným komorbiditám, které mohou chorobu doprovázet (alergie, astma, metabolická a endokrinní onemocnění, kardiovaskulární problémy), a dalším sekundárním komplikacím.
V ČR žije těchto pacientů kolem dvou set tisíc. „Obvykle si toto onemocnění spojujeme s dětmi, nicméně čtvrtina z nich si je přenese do dospělosti a u celé čtvrtiny z dospělých pacientů vzniká nemoc až právě v dospělosti. Ti pak mají častěji středně těžký až těžký průběh,“ popsal předseda České dermatovenerologické společnosti a přednosta dermatologickovenerologické kliniky 3.lékařské fakulty Univerzity Karlovy a Fakultní nemocnice Královské Vinohrady Petr Arenberger.

Konkrétní čísla, kolik se u nás léčí pacientů se středně těžkým až těžkým průběhem, však neznáme. Právě ti ale patří mezi hlavní kandidáty na systémovou léčbu. „Tvrdá data z reálné klinické praxe o závažnosti onemocnění nejsou u nás dostupná,“ konstatuje Arenberger. Bez nich ale nelze účinně chorobu z hlediska nákladů a účinnosti léčby „řídit“.
Úhrada jen pro některé z možných indikací
Většina pacientů léčených se středně těžkou až těžkou atopickou dermatitidou nevykazuje podle Arenbergera terapeutický efekt kvůli omezeným možnostem léčby. „Na rozdíl od jiných chronických zánětlivých onemocnění, jako psoriáza, revmatoidní artritida, astma či ulcerózní kolitida, máme v tomto případě k dispozici pouze jedno hrazené biologikum,“ pokračuje lékař. Dupilumab je však v souladu s podmínkami úhrady dostupný jen pacientům s těžkým průběhem po selhání či kontraindikaci cyklosporinu A. Přitom indikace, ve kterých léky prokázaly účinnost a bezpečnost a získaly registraci, zahrnují obecně všechny pacienty se středně těžkým až těžkým průběhem onemocnění.
„Je to dispoziční právo držitele rozhodnutí o registraci „vykrojit“ si (při žádosti o stanovení maximální ceny a úhrady) ze souhrnu údajů o léčivém přípravku (SPC) například jen těžkou formu onemocnění, a tu středně těžkou do hodnocení neposlat. To nemůžeme ovlivnit,“ vysvětluje ředitelka odboru léčiv a zdravotnických prostředků Všeobecné zdravotní pojišťovny ČR (VZP) Alena Miková. Podle ní je nicméně VZP jednou z mála institucí, která pravidelně ve správních řízeních na Státním ústavu léčiv (SÚKL) žádá o stanovení úhrady v celé šíři SPC.

Arenberger však v této souvislosti upozorňuje, že až třetina pacientů léčených dupilumabem neodpovídá již v 16. týdnu adekvátně na léčbu. „Pacienti a lékaři tak potřebují více biologik,“ konstatuje s tím, že brzy by se situace měla zlepšit. Vloni totiž schválila Evropská léková agentura (EMA) nové molekuly v léčbě středně těžké až těžké atopické dermatitidy a jejich vstup do úhradového systému je nyní posuzován i SÚKLem.
Tyto nové léky však s ohledem na odlišný mechanismus účinku nebudou určeny pro shodnou populaci pacientů. Biologická léčba je vhodná k dlouhodobé léčbě u všech pacientů, použití JAK inhibitorů by mohlo být vhodné zejména u pacientů v akutním stavu díky rychlému nástupu účinku. „JAK inhibitory však mají větší riziko nežádoucích příhod. Při dlouhodobé léčbě, zejména u pacientů s kardiovaskulárním onemocněním, je tak nutná opatrnost,“ konstatuje Arenberger. Tyto závěry stran bezpečnosti vychází z hodnocení EMA. Ta doporučuje opatrnost při použití všech JAK inhibitorů, a to zejména u pacientů s diabetem mellitem, kožními nádory a nemocemi oběhové soustavy.
Mohlo by vás zaujímať

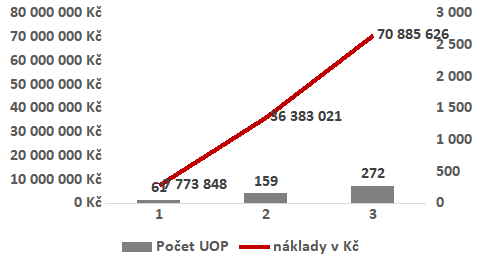
Z nuly na 71 milionů
Jedním z důvodů, proč jsou nově přicházející možnosti léčby rezervovány pouze pro ty nejtěžší pacienty, je pravděpodobně obava z „neuřízení“ nákladů. Ty pramení částečně i z toho, jak již bylo zmíněno, že lékaři ani zdravotní pojišťovny neví, kolik přesně pacientů středně těžkou až těžkou atopickou dermatitidou trpí a kolik z nich potřebují systémovou terapii. To komplikuje i fakt, že samotné stanovení závažnosti onemocnění záleží do značné míry na know-how a zkušenostech ošetřujícího lékaře.
„Při vstupu dupilumabu do úhrady se odhady odborné společnosti pohybovaly kolem 900 pacientů ročně, vloni to však bylo mezi 350 a 400 pacienty včetně dětí. Přesné důvody těchto nižších čísel neznáme,“ upozornila předsedkyně lékové komise Svazu zdravotních pojišťoven Kateřina Podrazilová. Podle Arenbergera za nižšími počty může stát počáteční nedůvěra lékařů i rodičů léčených dětí vůči novince. Každopádně náklady na terapii vystoupaly v případě VZP z nuly na 71 milionů. „A je to správně, je to dobré pro pacienty,“ konstatuje Miková.
Důležitým aspektem pro řízení nákladů i úspěšnou terapii je včasné odeslání pacienta na specializované pracoviště a zavedení systému na sledování odpovědi na léčbu. „V současnosti však plátci neví, kolik je konkrétní pacient s atopickou dermatitidou stojí, co se s ním děje, jak dlouho je na léčbě a zda je kompenzován,“ vypočítává Martin Kolek, ředitel HTA ze společnosti OAKS Consulting s.r.o.

Pojišťovna nevidí efekt terapie
Možnosti zdravotních pojišťoven monitorovat dosažení odpovědi na lék jsou skutečně omezené, prakticky to není možné bez fyzické kontroly klinické dokumentace, připouští Podrazilová. „V podmínkách úhrady sice SÚKL nastavil určitá kritéria pro pokračování v léčbě, ale pojišťovny k těmto datům úplně snadný přístup nemají. Není to součást běžných podkladů. A to je velká bariéra pro to, aby zdravotní pojišťovna mohla hodnotit efektivitu léčby a uzavřená risk-sharingová schémata,“ popisuje. K těmto informacím se dostane pouze nepřímo, například z prodlužování dávek nebo eskalace či naopak ukončení léčby.
„Pojišťovna prostě nevidí efekt terapie. Přitom jde o relativně malou skupinu pacientů, kde by ten přehled mohl být dosažen. Máme přitom větší ambice, chtěli bychom efekt terapie sledovat ve větší skupině pacientů. Ale v tuto chvíli na to nemáme nástroje a není to ani dosažitelný cíl v krátkodobém časovém horizontu,“ dodává Podrazilová.
Stejně to vidí i Miková: „Chtěli bychom klinický efekt, zda je terapie v určitých fázích onemocnění skutečně účinná, hlídat v rámci sběru dat. Pak na ně můžeme v rámci smluvních ujednání nastavit risk-sharingová schémata,“ konstatuje.

Fyzické kontroly mohou nahradit propojená data
Řešením by mohlo být využití propojených dat od zdravotních pojišťoven a poskytovatelů zdravotní péče. Na jejich základě by pak bylo možné sledovat nejen kvantitativní ale i kvalitativní parametry, jako je odpověď na léčbu nebo tíže onemocnění, a podle toho upravovat rozpočty pojišťoven.
Data z reálné klinické praxe by se pak dala využít i k řízení již zmíněných risk-sharingových dohod uzavíraných mezi držitelem rozhodnutí o registraci a zdravotními pojišťovnami. A to i v jejich složitějších podobách založených například na dosažení efektu léčby v konkrétních diagnózách (pay for performance) nebo sledování léčby v konkrétních diagnózách (indication-based pricing, jde o případy, kdy je jedna terapie hrazena pro více diagnóz, ale v každé diagnóze může mít tato terapie jinou hodnotu pro zdravotní systém, liší se tedy i výše slevy).
Na to je však podle Mikové ještě příliš brzy. „Přesná identifikace pacienta v systému v určité fázi onemocnění je prostě problém, risk-sharingová schémata na tom zatím nemůžeme postavit. Musí tu být určitá kontrola, my ta data musíme mít, aby bylo vše auditovatelné a doložitelné,“ zdůrazňuje. Navíc podle ní není možné v Česku uvádět jeden přípravek za více cen a na držitele rozhodnutí o registraci je vyvíjen tlak, aby srovnal náklady na jednu (nejnižší) úroveň ve všech diagnózách. To ale zase zpětně může zásadně znevýhodnit nově vstupující terapie dané indikace.
Podle Podrazilové je navíc přístup založený na konkrétních pacientech možný spíše v případě malých čísel. „Pokud těch pacientů je tisíc, již to nedokážeme sledovat. Pak má smysl pracovat na robustnějším schématu nebo uzavíráme více typů risk-sharingových schémat,“ dodává.

Nicméně stále platí, že jakékoli řízení a plánování zdravotní péče je vázáno podmínkou předvídatelnosti a udržitelnosti nákladů. „Úhradová vyhláška s tím počítá, ale nikdy nepočítá s penetrací sta procent všech pacientů ve všech diagnostických skupinách. Kdyby tomu tak bylo, tak nám spadne rozpočet hned v letošním nebo v příštím roce. Proto u vysoce medicínských přípravků postupujeme od nejtěžších stavů, od těch nejpotřebnějších, k rozšiřování z třetí do druhé do první linie,“ uzavírá Miková.
Možností, jak překonat uváděné překážky, jsou projekty pro sledování kvality péče, jež sdružují data z více zdrojů, a umožňují tak sledovat úspěšnost i nákladovost péče. Tyto programy vznikají, aby byly dostupné všem, kteří s nimi potřebují pracovat, včetně pacientů, lékařů, poskytovatelů péče a zdravotních pojišťoven. Jsou k dispozici již pro více diagnóz, včetně atopické dermatitidy.
Helena Sedláčková
Foto: Radek Čepelák
Summit Technologie a inovace ve zdravotnictví se uskutečnil za laskavé podpory hlavního odborného partnera Medtronic, generálních partnerů Roche, Novartis a Leo Pharma, partnerů OKsystem, CCA Group a Sprinx a marketingového partnera Zentiva.