Zatímco v zemích na západ od nás dosahuje podíl některých výkonů provedených v rámci jednodenní lůžkové péče až několik desítek procent, u nás se stále jedná spíše o popelku. Jednou z příčin může být financování formou balíčkových cen individuálně domlouvaných mezi poskytovateli a zdravotními pojišťovnami. To by se však mohlo změnit. Ministerstvo zdravotnictví letos dostalo od účastníků dohodovacího řízení mandát, aby se řídící rada CZ-DRG začala zabývat tím, jak promítnout výkony kratší než 24 hodin do systému CZ-DRG. Ekonomikou jednodenní péče se zabýval kulatý stůl Zdravotnického deníku.
„V roce 2020 jsme na jednodenní lůžkovou péči vydali necelou půl miliardu korun za rok, z toho téměř polovinu na artroskopii. Pohledem financí jde pouze o necelé jedno procento akutní lůžkové péče,“ popsal na kulatém stole Zdravotnického deníku ředitel odboru úhrad zdravotních služeb Všeobecné zdravotní pojišťovny (VZP) Jiří Mrázek.
Podle Tomáše Trocha, vedoucího oddělení úhradových mechanismů ministerstva zdravotnictví, došlo například ve Velké Británii za posledních deset let u řady výkonů provedených v rámci jednodenní péče k nárůstu na 50 i 80 procent. „Středoevropské země jsou ale u velkých operačních výkonů často na nule či dvou procentech. Čím to je? Konzervativní klinická praxe? Nedostatečně nastavená motivace a ekonomika na straně poskytovatele? “ ptá se Troch.
Vyzobávání rozinek?
V Česku vévodí jednodenní lůžkové péči drobné chirurgické, ortopedické a gynekologické zákroky. „Většinou jde o malé nemocnice nebo i jednooborová zařízení. Velké fakultní nemocnice typicky nemají o balíčky zájem. Chtějí mít celé portfolio služeb a organizaci jednodenní péče považují za problematickou, za vyzobávání rozinek,“ popisuje Mrázek.
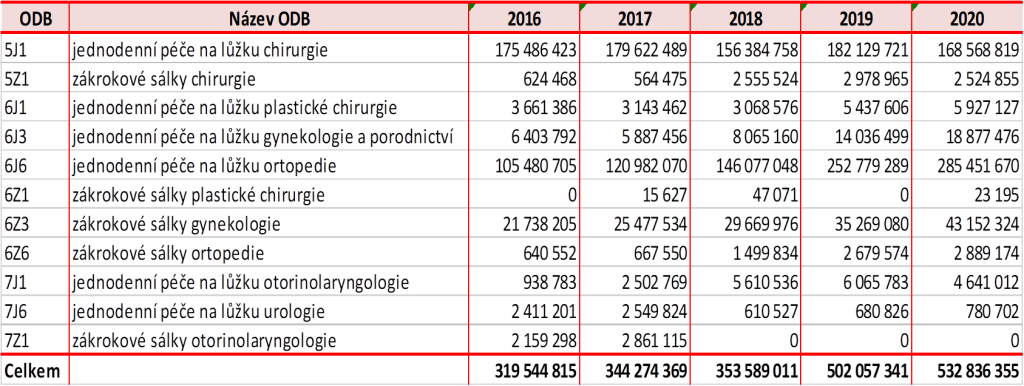
Přitom jde o druh péče, který je výhodný pro pacienty i plátce. „Jednodenní péče je lacinější, lépe se plánuje, snižuje náklady na jeden případ, je s ní spojeno menší riziko přenosu nákazy a pacientovi je při doléčení dopřán komfort domácího prostředí,“ vypočítává pozitiva Mrázek.
Proč se tedy jednodenní péči v české kotlině zatím příliš nedaří a jak to podpořit? Na to v současné době hledají odpověď plátci i ministerstvo zdravotnictví, které by to chtělo změnit.
Pomoci může CZ-DRG, zatím tomu ale brání zákon
Jde o segment, který v úhradové vyhlášce nenaleznete. Platby si sjednávají poskytovatelé se zdravotními pojišťovnami individuálně v rámci tzv. balíčků. „Startovali jsme je v roce 2008 jako určitou alternativu paušální platby. V současné době má úhrada formu balíčkových cen v korunách, na rozdíl od úhrad přes DRG, kde existuje více základních sazeb a sbližovacích mechanismů. Zde platí jedna cena,“ vysvětluje Jiří Mrázek. Obsah balíčků pojišťovna domlouvá s odbornými společnostmi, které jí pomáhají definovat, jak a za jakých podmínek lze různé výkony provádět.

V minulosti nicméně nebylo podle zjištění VZP výjimkou, že někteří poskytovatelé neváhali inkasovat za jednodenní péči dvakrát. Tedy podle uvedeného balíčku a pak znovu v rámci tzv. mrtvého pásma, tj. prostoru mezi produkčním cílem (ten se pohyboval mezi 95 a 97 procenty) a sto procenty referenčního období. To by se však již nyní nemělo stávat. „Pokrok v úhradových mechanismech a DRG (více k tomu zde), kdy v úhradové vyhlášce (na příští rok) zbyl v paušálu jen malý prostor pro ekvivalenty jednodenní péče, nám dává pro další roky velkou naději. Plátcům by se mělo již vyplatit to podporovat,“ doufá Mrázek.
Podle Trocha může být balíčkový způsob domlouvání úhrad jednou z příčin, proč se tento segment u nás nerozvíjí. „Máme sedm zdravotních pojišťoven. Pokud tři nasmlouvají balíček a čtyři nikoli, zůstanou nemocnici poloprázdné kapacity. Navíc balíčkové ceny mají nasmlouvány na příští rok, ale potom už nemají garanci, jak se to bude vyvíjet další roky. Co když zase přijde platové navýšení, vysoká inflace, porostou náklady, ale balíčkové ceny zůstanou na stejné výši? Najednou tu budou mít nákladově nevýhodný segment,“ pokračuje. A ptá se: „Není proto třeba centrálnější přístup? Ať již by šlo o nastavení jednotného přístupu ze strany všech zdravotních pojišťoven nebo využití současného vývoje v akutní lůžkové péči a systému CZ-DRG, který nám otevírá velké možnosti i co se týče jednodenní péče?“
Mohlo by vás zaujímať
Právě diskuse o druhé možnosti, tedy promítnutí jednodenní péče do systému CZ-DRG, je podle něj na pořadu dne. „Z hlediska zákona nelze péči kratší než 24 hodin do DRG zahrnout. Ale poskytovatelé i některé odborné společnosti mají zájem to změnit. Každý rok dostáváme připomínky v tom smyslu, aby se některé DRG výkony mohly provádět do 24 hodin. To však nyní není legislativně možné,“ vysvětluje.

V rámci letošního dohodovacího řízení se proto jeho účastníci shodli, že nastavením úhradových mechanismů jednodenní péče by se měla začít zabývat pracovní skupina řídící rady pro implementaci CZ-DRG do resortu zdravotnictví. Té předsedá náměstkyně ministra zdravotnictví pro ekonomiku a zdravotní pojištění Helena Rögnerová. „Bude to tématem jedné z prvních řídících rad – jak dostat jednodenní péči do podobného režimu jako DRG. Mít ji nákladově oceněnou, vytvořit CZ-DRG skupiny, podpořit systematičtější transformaci této péče za podpory nákladového ocenění a odborných skupin,“ popisuje Troch.
Podpora ze strany ministerstva tu je
Podle něj ale k tomu, aby se jednodenní péče opravdu začala rozvíjet, bude zapotřebí ještě něco. „Především střední a velké nemocnice mají s přechodem na jednodenní péči nezanedbatelné náklady. Velká část z nich je totiž fixních, které stále běží i přes absentující hospitalizace. Jednodenní péče tento výpadek nepokryje,“ vysvětluje Troch.
Podle něj by tak mohlo pomoci zavést i jakýsi prvotní úhradový impuls či motivaci, která by pomohla překonat transformační náklady a dodat finanční jistotu. Pro příklady není třeba přitom chodit daleko. „Máme analogii z reformy psychiatrie. Také tam se nabízí počáteční úhradové pobídky na realizaci transformačního plánu. To jsou trendy, které bychom chtěli využít. A myslím, že v příštích letech bychom tu jednodenní péči mohli skokově navýšit. Podpora ze strany ministerstva zdravotnictví tu určitě je,“ ujišťuje.

Nicméně již v současnosti nic nebrání podle Trocha zdravotním pojišťovnám, aby si samy dohodly další balíčkové úhrady nebo jiné typy jednodenní péče či počáteční motivační platby. Zároveň připouští, že nelze úplně vyloučit negativní postoj některých odborných společností s ohledem na zavedenou klinickou praxi. „Ale pokud se shodnou ministerstvo, poskytovatelé a zdravotní pojišťovny, tak ten tlak tu bude. Benefity jsou totiž nesporné, a to nejen ekonomické. Jednodenní péče zvyšuje odolnost systému, jeho efektivitu a uvolňuje kapacity. Je to win win,“ je přesvědčený Troch.
Vznik samostatného segmentu je nepravděpodobný
„Velmi ráda slyším, že se uvažuje o změně úhrady, která by jednodenní péči otevírala dveře,“ komentuje debatu členka představenstva společnosti Innova Healthcare a.s. Markéta Hellerová. „Úhrady jsou alfa a omega. My se pohybujeme v regionech, kde se poslední dobou otevřelo mnoho pracovišť, kapacity tu tedy jsou. Stále však narážíme na nejednotnost úhrad ze strany zdravotních pojišťoven, navíc některé z nich mají s balíčky problém. Možná by pomohl vznik vlastního segmentu zdravotní péče,“ navrhuje.

To je však podle Jiřího Mrázka málo pravděpodobné. „Už teď máme těch segmentů čtrnáct a to je hodně. Pokud hledáme globální řešení, musíme zahrnout velké hráče. Bez nich se nikam nedostaneme a jednodenní péče zůstane v okrajovém pásmu menších poskytovatelů. Těch zmiňovaných padesát procent podílu ve světě totiž určitě zahrnuje i velké nemocnice,“ konstatuje.
„Já jsem u velkých nemocnic spíše skeptický,“ namítá ředitel strategického rozvoje zdravotnické skupiny EUC a.s. Jiří Madar. „Jednodenní péči na velké sály nedostanete. Navíc právě malé sály nabízí ten komfort pro lidi, že se nepotkají s žádným jiným pacientem, a pak vrací do domácího prostředí,“ vyjmenovává důvody.
Podle něj přesun jednodenní péče právě do menších zařízení uvolní velkým zařízením prostor pro akutní a velkou operativu. To je důležité zvlášť teď, kdy dochází k odkladům elektivní péče. „Všichni by o to měli mít zájem,“ myslí si Madar.

Chybí větší integrace péče
Jiří Mrázek ještě upozorňuje, že nezbytnou podmínkou pro poskytování jednodenní lůžkové péče je i vytvoření plánu a zázemí pro případ komplikací. „V systému zaznamenáváme paradoxy, kdy po poskytnutí péče, typicky po artroskopii, následuje deseti až čtrnáctidenní pobyt na akutním rehabilitačním lůžku. To pak nedává smysl,“ konstatuje.
Podle Trocha je obecně problém chybějící návaznost mezi provedením jednodenní péče a zajištěním péče následné, která by dohlížela na možné komplikace v rámci vlastního sociálního prostředí pacienta. „Chybí koordinace mezi nemocnicemi a primární sférou, aby pacienty monitorovali praktičtí lékaři. Větší integrace péče by určitě také přispěla k dalšímu rozvoji jednodenní péče,“ uzavírá Tomáš Troch.
Helena Sedláčková
Foto: Radek Čepelák
Ekonomice jednodenní lůžkové péče se budeme věnovat v dalších vydáních ZD.
Kulatý stůl se konal za laskavé podpory společnost Oksystem a.s.

