Když se mluví o problematice migrace, přicházejí na přetřes rizika šíření dětské obrny či tuberkulózy. V souvislosti s uprchlickou vlnou, která zamířila do Evropy mimo jiné kvůli válce v Sýrii, ovšem v Česku převažovaly choroby jako zavšivení, salmonelóza nebo svrab. Podle odborníků, kteří o tématu diskutovali na začátku listopadu na konferenci Zdravotnictví 2017, tak u nás problém u nás nijak neeskaluje a co se týče chorob přicházejících s migranty, jde vesměs o dlouhodobý trend. Palčivěji vnímají to, že mezi cizinci přicházejícími zejména ze zemí bývalého Sovětského svazu je poměrně vysoké procento nakažených TBC, kterou zdravotnická zařízení musí povinně léčit – a to i přes to, že tito pacienti často nejsou pojištěni a nákladnou léčbu tak nemocnici nikdo nezaplatí.
Uprchlíci jsou u nás v posledních zhruba dvou letech velmi ožehavé téma. Je ovšem na místě úvodem připomenout, že do Evropy jich míří menšina. Na světe je přes 65 milionů uprchlíků, z nichž 40 milionů jsou lidé vnitřně vysídlení; druhou největší skupinu tvoří ti, kteří přebývají v uprchlických táborech hned za hranicemi své domoviny. Do Evropy tak ve finále směřuje okolo šesti procent uprchlíků.
Odborníci opakovaně zdůrazňují, že co se týče přenosu infekčních onemocnění, neznamenají uprchlíci nijak velké riziko. „Světová zdravotnická organizace poukazuje, že v současné uprchlické vlně je riziko přenosu infekčních onemocnění asi na stejné úrovni, jako je spojeno s běžným cestováním do zahraničí,“ uvádí hlavní hygienička Eva Gottvaldová.
Roman Prymula, předseda České vakcinologické společnosti ČLS JEP, k tomu dodává, že ani běžná populace nevnímá migranty jako urgentní zdravotní hrozbu. „Politicky je to ale dramaticky zneužíváno a v řadě programů politických stran vidíme boj s migranty, kteří přicházejí – to je jeden extrém. V kampani Donalda Trumpa v USA bylo dokonce zmíněno, že pokud se nezavřou hranice, tak tam přiteče 650 milionů migrantů. To číslo mě zaujalo, protože je to vzhledem ke zmíněným číslům nesmysl. Na druhé straně jsem byl na konferenci na Slovensku, kde to vypadalo, jako kdyby byla sponzorována Islámským státem – všichni tam říkali, jak je to perfektní, že migrace existuje, že rizika nejsou žádná, dojde k výměně genů a jednoznačně na tom vyděláme. Pravda bude někde mezi. Že rizika nejsou dramatická, je pravdou, na druhou stranu je třeba si říci, že ať se dostane onemocnění do jakékoliv země EU, je hrozbou pro všechny. Výměna pracovních sil je tak masivní, že zavlečení onemocnění z jiného území je hrozbou,“ konstatuje profesor Prymula.
Mohlo by vás zaujímať
Zdravotnické systémy nejvíce zatěžují chronické choroby uprchlíků
Jaký je tedy současný stav? „Pokud se podíváme komplexně na zdravotní problémy uprchlíků, kteří přicházejí do Evropy, je třeba si uvědomit, že ti, kdo sem přiházejí, jsou většinou z dobře situovaných podmínek. Jejich zdravotní stav je však ovlivněn nejen tím, v jakém zdravotním stavu byli před cestou, ale také tím, co se jim stalo během cesty. Musíme tedy počítat s tím, že utrpěli válečná traumata, násilí, mučení; cesty, ať pěšky, na lodi, v nákladním voze, jsou vyčerpávající, riskantní, přeplněné a chybí tam základní hygiena. Tomu odpovídají i případná infekční onemocnění, kterými mohou tito lidé trpět,“ říká Eva Gottvaldová. Faktem zároveň je, že vzhledem k náročnosti cesty nebývají choroby, jimiž migranti po příjezdu trpí, až tak fatální – jinak by cestu nepřežili.
Zdravotníci ze zemí, kteří s vlnami migrantů měli co do činění, přitom poukazují na změnu zdravotního profilu příchozích. Infekční onemocnění už nejsou stěžejní problém, i když se často objevují následky způsobené cestou, jako dehydratace, únava, úrazy či popáleniny od slunce. Velký vliv má ale odlišná struktura lidí, kteří přicházejí – nejde zdaleka jen o muže, jak to bylo běžné dříve, avšak také o děti, které tvoří asi deset procent příchozích, těhotné ženy či starší lidé. Zdravotníci tak ve výsledku musí řešit následky sexuálního násilí, mentálních problémů a chronických nemocí, které jsou největší zátěží pro zdravotní systém dané země. Protože polovina příchozích dětí zažila bombardování a 40 procent bylo svědkem zničení svého domova, trpí téměř pětina posttraumatickou stresovou poruchou a deset procent se jich cítí zodpovědných za smrt další osoby. Výsledkem jsou poruchy spánku, deprese, letargie či panické ataky.
„Velkým problémem bylo sdílení zdravotní dokumentace a údajů o zdravotním stavu včetně vakcinace – zda vůbec byli očkováni a v jakém rozsahu,“ dodává Gottvaldová. Screening zdravotního stavu syrských uprchlíků v Mnichově v roce 2015 tak ukázal, že čtyřicet procent příchozích neprošlo komplexní vakcinací nebo ji nebyli schopni doložit; 80 procent mělo virové onemocnění dýchacího traktu, 40 procent trpělo duševními problémy a deset procent se nakazilo kožní infekcí.
Rizikem z hlediska proočkovanosti se stala Ukrajina
Na druhou stranu nelze tvrdit, že by tu rizika nebyla. „Můžeme mluvit o dvou základních rizicích. Jednak je to riziko související se zavlečením infekčního onemocnění ze země původu – to je tuberkulóza, spalničky, poliomyelitida, meningokoky, záškrt, HIV. Teď jsme byli svědky také kožních forem záškrtu, které tady nikdo nikdy neviděl. Je tedy jasné, že se můžeme setkávat s něčím, co tu nebylo, a musíme na to být připravení. Pak je tu ale i možnost šíření běžných infekčních onemocnění, která tady máme, v takzvaných kapsách, tedy neimunizovaných částech populace. To se v některých lokalitách projevuje i bez migrace, ale v tomto smyslu riziko bude větší, protože sem může proudit velké procento osob, které nemusí být adekvátně imunizovány – procenta proočkovanosti jsou nízká, mluví se o hodnotách do 40 či 50 procent,“ přibližuje Prymula.
Jedním z infekčních onemocnění, které se spolu s konfliktem na předním východě začalo znovu objevovat, je dětská obrna. Vir divokého polia se totiž v oblasti dostal do odpadních vod, a to i v Izraeli, kde mají naštěstí stoprocentní proočkovanost.
Například v Afghánistánu je přitom zdravotní péče dostupná jen na 82 procentech území a je tedy otázka, jaká je tam proočkovanost. V Sýrii se proočkovanost před konfliktem odhadovala na 90 procent, nyní je to 68 procent. Zlepšovat situaci má masivní očkovací kampani započatá v roce 2013, která má vakcinovat 1,6 milionu dětí. Asi nejhorší situace je nyní zřejmě v Somálsku, kde je proočkovanost proti MMR, záškrtu a tetanu kolem 30 až 40 procent.
Ožehavou otázkou je také výskyt dvou případů dětské obrny na Ukrajině. „Hovořilo se o tom ve smyslu, že jde o polio zavlečené z rizikových oblastí zejména Sýrie. Ukázalo se, že jde o polio derivované z vakcinačního kmenu, což se čas od času stává. V oblastech, kde není dobrá proočkovanost, může vzniknout problém. V tuto chvíli můžeme ohnisko považovat za vyhasnuté, v Evropě tedy případy polia nejsou. Na druhou stranu se při té příležitosti zjistilo, že největším rizikem pro Evropu nejsou migranti jako takoví, ale Ukrajina. Proočkovanost proti poliu tam totiž byla 18 procent. To je číslo, které je naprosto děsivé. Po intenzívních manévrech se teď Ukrajina dostala na 50 až 55 procent,“ vysvětluje Prymula.
Pokud tedy řádně nenaočkovaní migranti plánují žít v Česku, je třeba je doočkovat. To se ovšem stává i u lidí, kteří sem přicházejí ze Západu. V Evropě totiž není jednotný očkovací kalendář, a protože jsou požadavky v jednotlivých státech v tomto směru poměrně rozdílné, i u lidí ze Západu je třeba očkování harmonizovat. Problém ovšem je, že s tím, jak farmaceutické firmy vyrábějí polyvalentní vakcíny účinné vůči více nemocem, je problém sehnat očkování proti jedné nemoci zvlášť.
Čím více bídy, tím více tuberkulózy
Další nemocí diskutovanou v souvislosti s migrací je tuberkulóza. „Jde o infekci, která bývá v souvislosti s riziky v migrační vlně zmiňována nejvíce – možná i neprávem,“ uvádí přednostka Pneumologické kliniky 1. LF UK a Thomayerovy nemocnice profesorka Martina Vašáková. Problém přitom je, že TBC může být dlouho asymptomatická a zároveň jde o chorobu chronickou, kdy člověk i po zahájení léčby může nákazu roznášet dál. „Schopnost tuberkulózy vyvolávat epidemie je velká. Charakterem přenosu to závisí na sociálních podmínkách, válkách, nedostupnosti zdravotní péče. Čím větší bída, tím více tuberkulózy,“ dodává Vašáková. Na TBC ročně umírá 1,45 milionů lidí, 8,8 milionu ročně onemocní. V Česku je situace taková, že bylo loni hlášeno 486 onemocnění, v 87 procentech případů šlo o TBC plic. Na chorobu zemřelo 29 lidí, u nichž zpravidla TBC nebyla rozpoznána, a objevilo se také 11 případů multirezistentního onemocnění.
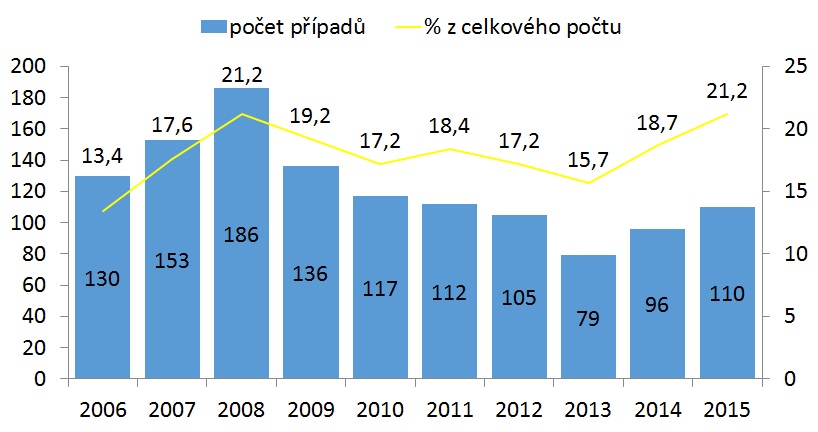
Dozor nad tuberkulózou u nás probíhá vyhledáváním kontaktů nakaženého (u dětí či lidí na biologické léčbě se pak podává chemoprofylaxe), provádí se také screening rizikových skupin, jako jsou bezdomovci či squatteři. Jako jediná evropská země zároveň nemocné či podezřelé dle zákona 258/2000 o ochraně veřejného zdraví izolujeme tak, že jsou nuceni být uzavřeni na oddělení tuberkulózy. „I Slovensko, které mělo stejné zákony jako my, to před čtyřmi roky opustilo. Mikroskopicky pozitivní tuberkulózy hospitalizují dva týdny a pak je pouštějí do domácí léčby. Je k zamyšlení, zda toto ponechávat, nicméně je to vysoce účinné a je to jeden z nástrojů, proč máme tak málo tuberkulózy,“ vysvětluje profesorka Vašáková.
U nás se přitom od roku 2010 očkují pouze rizikové skupiny. „Problém tuberkulózy je, že sice máme očkovací látku, nicméně poté, co v Kodani omezili produkci, jsme byli nuceni vybírat z evropských dodavatelů, z Polska a Bulharska. Vakcína není špatná, ale je dodávána v desetidávkovém balení. Řada praktických lékařů pak nechce znehodnotit celé balení, protože je složité objednat si deset osob a ty z toho naočkovat. V některých lokalitách se to tedy tváří, že očkování není,“ konstatuje profesor Prymula. Bohužel je vedle dostupnosti BCG vakcín problém také s antituberkulotiky a tuberkulinovými testy, protože jsme malý trh a výrobcům se nevyplácí k nám dovážet.
Nákladné multirezistentní TBC byly u nepojištěných cizinců
Tuberkulóza ovšem u nás není problém, co se týče české populace. „Je tu ale problém s importem, a to často u lidí, kteří nemají žádné zdravotní pojištění. Jsou to většinou lidé ze zemí bývalého Sovětského svazu. Pro nás je to velký problém, protože je ze zákona musíme léčit, ale nikdo za ně nechce zaplatit – zvlášť to platí u multirezistentní TBC, kde je velmi nákladná léčba,“ poukazuje Martina Vašáková s tím, že vůbec nejproblematičtější jsou případy multirezistentní choroby spojené s HIV, které však ze zákona léčeno být nemusí.
Martina Vašáková v souvislosti s importem nemoci zdůrazňuje, že nejde o současnou vlnu migrace – problém je dlouhodobý. „Máme s migranty ohromné zkušenosti. Většina z nich je ilegálních, takže typický pacient s tuberkulózou u nás na oddělení je z Ukrajiny, Kazachstánu, Moldávie, Mongolska či Vietnamu. Velmi nás mrzí, že jsme pracovali na metodickém pokynu pro vyšetření migrantů v ČR, zatím ale dokument nespatřil světlo světa, protože nebyla dohoda na tom, kdo je migrant. Dokument byl přitom velmi užitečný – říkal, jak se máme chovat v případě všech screeningů a vakcinací. To tedy vidíme jako bolavou patu,“ konstatuje Vašáková. Nejvíce cizinců léčených u nás s TBC přitom loni pocházelo ze Slovenska a Ukrajiny, následoval Vietnam a Rumunsko. Z výše zmíněných 11 nakažených multirezistentní formou jich z ciziny pocházelo deset – sedm z Ukrajiny, dva z Mongolska a jeden z Moldávie; pojištěn nebyl ani jeden. Odborníci tak vnímají palčivěji než rizika, že by u nás došlo k rozšíření infekcí, právě to, že se u nás neřeší dluhy způsobené zdravotnickým zařízením nepojištěnými cizinci.
Pokud bychom se pak podívali na výskyt TBC v zemích, odkud k nám míří uprchlická vlna, je například Sýrie jen malou hrozbou – podle WHO byla incidence v roce 2014 17 případů na sto tisíc lidí (ČR má 4,6 případu, Ukrajina 94 případů). Velmi vysoký výskyt má ale Afghánistán (189 případů na sto tisíc lidí) a Pákistán (270 případů na sto tisíc lidí). „U zadržených migrantů z migrační vlny jsme jen u tří tuberkulóz. Současná migrační vlna tedy není pro tuberkulózu problém, jde spíše o dlouhodobý problém ilegální migrace,“ dodává Vašáková.
Situaci se zavlečenými nemocemi můžeme zhoršit sami. Když je nepoznáme
A jaká je situace u migrantů v záchytných zařízeních pro cizince v Česku, co se týče dalších chorob? V roce 2015 se v nich ocitlo celkem 3352 osob, letos do konce září podstoupilo vstupní vyšetření dalších 1310 lidí. Z těchto celkem 4662 migrantů byla nějaká infekční nebo parazitární diagnóza stanovena u 138 lidí. Za předpokladu, že jeden člověk měl více nemocí, tady byla nemocná necelá tři procenta. Nejčastější byla syfilis (42 případů u lidí ze 13 zemí mj. bývalého Sovětského svazu, Číny či Mongolska), dále zavšivení (27 případů), salmonelóza (18 případů) či svrab (18 případů). Z ostatních nemocí, které měly míň než deset případů, jmenujme HIV (5 případů) a virovou hepatitidu B (5 případů).

V souvislosti s migrací je ovšem podle Prymuly na místě zaměřovat se na vzdělávání zdravotníků a pracovníků, kteří se s migranty dostávají do kontaktu. „Řada infekčních onemocnění se pro nás stala bohapustou historií. Když si vzpomenu na epidemii v Ústí nad Labem, tam došlo k tomu, že se vyskytla epidemie spalniček a poměrně hrubým způsobem se na tom podepsali naši lékaři, protože nebyli schopni spalničky rozpoznat – nikdy je neviděli. Vesele tam tedy ordinoval lékař, který spalničky měl, a docházelo k šíření. Občas tedy osvěta není od věci,“ vysvětluje Prymula.
„V případě, kdy by bylo potřeba nějakou situaci řešit, byla na ministerstvu zdravotnictví v loňském roce ustavena skupina, která by se zabývala ochranou obyvatelstva ve vztahu k infekčním onemocněním v souvislosti s migrační vlnou,“ dodává Gottvaldová. Podle Prymuly přitom máme systém epidemiologické bdělosti, který ukazuje trendy ve výskytu infekčních onemocnění. „Infekční rizika spojená s migrací tedy není třeba přeceňovat, ale ani podceňovat,“ uzavírá Prymula.
Michaela Koubová

