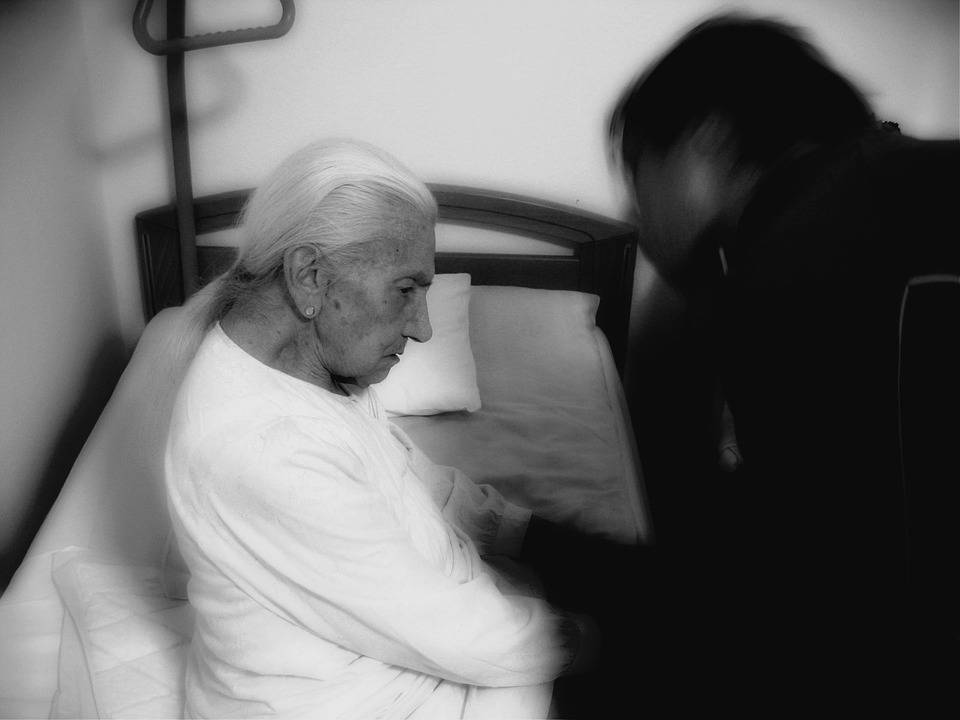Mají řadu nežádoucích účinků a zvyšují riziko úmrtí, přesto se užívají u řady pacientů s demencí – zejména těch žijících v domovech pro seniory. Navzdory všem varováním antipsychotika zůstávají nejčastějšími psychofarmaky podávanými pacientům s demencí. Australská studie přitom nyní zjistila, že okolo tří čtvrtin pacientů by léky brát vůbec nemuselo, pokud by sestry v sociálních zařízeních byly vyškoleny v tom, jak nemocné zvládat.
„Antipsychotika jsou již mnoho let využívána jako léky první volby v léčbě behaviorálních a psychologických příznaků u demencí. Podávána jsou až u 60 procent pacientů s demencí léčených v ústavech či domovech důchodců. Preskripce antipsychotik mírně poklesla po varování vydaném Food and Drug Administration (FDA) v letech 2005 (signifikantně zvýšené riziko mortality v porovnání s placebem u antipsychotik druhé generace) a 2008 (rozšíření varování na antipsychotika první generace). Nadále jsou antipsychotika nejčastěji předepisovanými psychofarmaky u pacientů s demencí,“ uvádí v článku Použití antipsychotik u nemocných s demencí publikovaném v časopise Česká a slovenská neurologie a neurochirurgie docent Jiří Masopust z Psychiatrické kliniky LF UK a FN Hradec Králové a jeho kolegové.
Varování před užíváním antipsychotik nevydala jen americká FDA, ale také Evropská léková agentura a český SÚKL. Podle studií totiž byla léčba spojena s 1,7 krát vyšší úmrtností z různých příčin, nese s sebou například zvýšené riziko mrtvice. Antipsychotika jako risperidone, aripiprazole nebo quetiapine jsou přitom určeny k léčbě závažných onemocnění, jako je bipolární porucha nebo schizofrenie, u seniorů ale mají utlumit agresivní či násilné chování spojené s depresí.
„Je široká shoda na tom, že by nasazení antipsychotik jako léčby příznaků demence mělo být až poslední volbou. Tyto léky musí být užívány velmi opatrně, protože otupují, způsobují sedaci a mají závažné bezpečnostní důsledky, jako je zvýšené riziko pádů a úmrtí. Bohužel stále vidíme systematické užívání těchto léků v rezidenčních domech v USA i jinde ve světě. Ale s těmi správnými strategiemi péče lze toto obtížně zvládnutelné chování redukovat a potřeba léků signifikantně klesá,“ upozornila Beth Kallmyerová z Alzheimer’s Association ve zprávě z Alzheimer’s Association International Conference 2016, která se konala v Torontu a kde byly představeny výsledky australské studie dokazující možnosti nefarmakologického přístupu.
Mohlo by vás zaujímať
Je třeba změnit přístup k předepisování
Projekt s názvem Pozastavení užívání antipsychotik v dlouhodobé péči (Halting Antipsychotic use in Long Term care, HALT) zahrnul 156 účastníků ve 24 zařízeních, kteří neměli primární psychotické onemocnění a netrpěli velmi závažnými neuropsychiatrickými symptomy. Se zapojením do projektu musela souhlasit vedle sociálního zařízení také rodina a praktický lékař. V jeho rámci pak byly sestry v domovech vyškoleny v nefarmakologických a personalizovaných přístupech k tomu, jak zvládnout behaviorální a psychologické příznaky u demencí. Poté, co byly zapojeným pacientům léky postupně vysazeny, následovaly kontroly po třech, šesti a 12 měsících.
Z celkem 156 zapojených pacientů (u více než 60 procent z nich byla přitom antipsychotika předepsána až po přijetí do dlouhodobé péče; průměrně pacienti brali 2,3 psychotropních léků po dobu dvou let) se vysazení léků podařilo dokončit u 135. Snižování dávky přitom probíhalo pod dohledem lékárníka a se souhlasem praktika. Celkem 76 procent pacientů pak vydrželo bez medikace po dobu jednoho roku.
„Konec předepisování antipsychotik u rezidentů s behaviorálními a psychologickými příznaky demencí v dlouhodobé péči je možný bez toho, aby se příznaky navrátily. Stále tu ale jsou pochybnosti o udržitelnosti a způsobu předepisování léků v péči o staré lidi. Mohou se objevit kulturní a logistické bariéry při odklonu od užívání antipsychotik, doufáme ale, že tento projekt poslouží jako pozitivní příklad pro zavádění více personalizovaného přístupu,“ uvádí doktor Henry Brodaty, profesor zaměřující se na stárnutí a duševní zdraví na australské University of New South Wales v Sidney, který studii vedl. Na změnu přístupu k předepisování antipsychotik nyní apeluje také Alzheimer’s Association.
Za agresivitou může stát řada důvodů
Na neochotu spolupracovat na vysazování léků narazil Brodaty už na začátku studie, kdy účast odmítla více než polovina oslovených sociálních zařízení a celá řada praktiků, proti někdy byly i rodiny. Na druhou stranu ale někteří praktici přestali s předepisováním antipsychotik hned poté, co byli kontaktováni, tedy ještě před osobní návštěvou. „Může to tedy být další intervence, kterou v budoucnu zkusíme – prostě jim jen zavoláme,“ dodává podle webu Medscape Brodaty.
Klíčem k vyškrtnutí antipsychotik z léčby přitom může být porozumění tomu, co pacienty trápí. Mohou mít například infekci močových cest, ale nejsou schopni o ní pečovatelům říci. Důvodem agresivity může být také například to, že pacienta každý den myje žena, zatímco jemu to není příjemné a preferoval by muže. Roli může hrát i to, že pacientovi příbuzní odjeli na dovolenou a nikdo ho nechodí navštěvovat. Dean Hartley, ředitel pro vědecké aktivity v americké Alzheimer’s Association, pak uvádí případ pacientky, která stále chtěla ven s tím, že prší. Důvodem bylo, že si myslela, že musí vyzvednout děti na zastávce – a tak když ji pečovatelé ujistili, že se o ně postarají, uklidnila se.
„Léky mají své místo, ale neměla by to být léčba první linie,“ konstatuje dle webu HealthDay Brodaty. Podle Hartleyho přitom bude naznačený přístup znamenat pro systém úspory – mimo jiné proto, že nebude nutné tak často volat záchranku kvůli pádům. Zároveň je však potřeba zjištění ověřit v dalších studiích.
Michaela Koubová