Slovensko zaostáva a patrí medzi krajiny s neefektívne fungujúcim zdravotným systémom. „Ukazujú to medzinárodné porovnania zdravotných systémov s krajinami OECD aj Európskej únie,“ upozornil Peter Pažitný, expert na zdravotníctvo a výkonný riaditeľ CEE Health Policy Network, v štúdii venovanej efektívnosti slovenského zdravotníctva v rokoch 2000-2020.
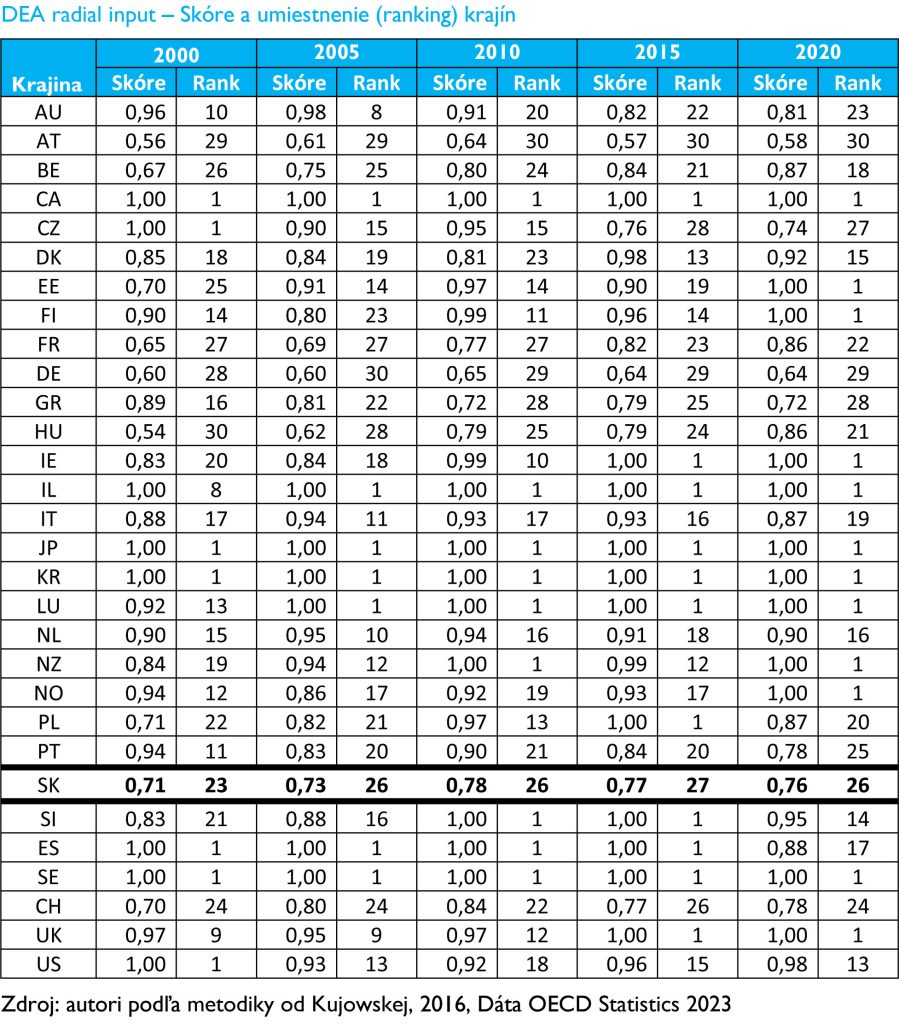
Zo zistení štúdie je možné skonštatovať, že Slovensko sa počas obdobia 2000-2015 umiestňovalo na podpriemerných priečkach, neraz dokonca obsadilo aj posledné priečky. Výsledky DEA (Data Envelopment Analysis) analýzy ukázali, že Slovensko aj po roku 2015 patrilo medzi neefektívne krajiny.
Hlavnou príčinou neefektívnosti boli slabé dosiahnuté výsledky. Štúdia ukázala, že Slovensko počas celého sledovaného obdobia patrilo medzi krajiny s najnižšou očakávanou dĺžkou života pri narodení, najvyššou mierou dojčenskej úmrtnosti a tiež medzi krajiny s nadpriemerne vysokým počtom potenciálne stratených rokov života, tak u mužov ako aj žien. „Uvedené ukazovatele sa nám síce za obdobie dvoch dekád rokov podarilo vylepšiť, žiaľ nie vyrovnať až na úroveň najlepších krajín,“ konštatoval zdravotnícky expert. Štúdia vysvetľuje umiestnenie Slovenska v rebríčku možnými príčinami vzniknutej neefektívnosti. V týchto oblastiach je potrebné vykonať zmeny s cieľom dosiahnutia vyššej efektívnosti.
Platy rastú rýchlejšie ako výdavky na zdravotníctvo
V súvislosti s výdavkami na zdravotníctvo štúdia spomína nepredvídateľné financovanie zdravotníctva štátom cez platbu za poistencov štátu, čo významne ovplyvňovalo príjem zdravotných poisťovní. V posledných rokoch totiž štát nepredvídateľne menil úhradu poistného za svojich poistencov. Týmito krokmi sa podľa štúdie významne menil príjem zdravotných poisťovní. Konštatovala, že poisťovniam zaťažením starnutím populácie, nárastom chronických chorôb a tiež celosvetovou pandémiou COVID-19 chýbal dostatok financií aj na rozvoj zdravotných politík a programov, ktoré povedú v budúcnosti k zlepšeniu a skvalitneniu poskytovanej zdravotnej starostlivosti.
„Bez preukázateľného zlepšenia zdravotného stavu populácie meraného ukazovateľmi ako odvrátiteľné úmrtia či očakávaná dĺžka života však navyšovanie prostriedkov naopak vedie k zhoršenej efektívnosti systému. Ak samotné zvyšovanie zdrojov nebude viesť k lepším zdravotným výsledkom populácie, tak sa efektívnosť bude iba zhoršovať,“ pripomenul Pažitný.
Ďalšou príčinou sú podľa neho zviazané ruky zdravotných poisťovní. „Neexistencia definície nároku pacienta na čas a miesto liečenia, s určitými výnimkami, má za následok nevymožiteľné právo poistenca na úhradu zdravotnej starostlivosti,“ uviedol expert. Poisťovne dnes podľa neho nemajú možnosť vytvárať individuálne zdravotno-poistné plány či produkty individuálneho pripoistenia a so silnejúcou reguláciou sa zasahuje do samotnej podstaty nákupu služieb zdravotnej starostlivosti a dochádza tiež k potláčaniu konkurencie medzi poskytovateľmi, čo má za následok nižšiu finančnú a osobnú angažovanosť pacientov na liečbe a aj menej efektívne nakupovanie zdravotnej starostlivosti.
Mohlo by vás zaujímať
Opakované plošné automatické navyšovanie tabuľkových miezd bez reálnej finančnej podpory a v nesúlade s ekonomickými možnosťami Slovenska podľa štúdie značne zaťažili rozpočet zdravotníctva. „Výdavky na zdravotníctvo nerastú takým tempom ako platy vybraných skupín zdravotníkov. Slovensko dnes plošne bez konkrétnych merateľných výsledkov u nemocničných lekárov vypláca mzdy v priemere 4 000 eur vrátane príplatkov. A zatiaľ sa neukázalo, že by sa tieto rastúce mzdy premietli do zlepšených zdravotných ukazovateľov populácie,“ spomenul Pažitný.
Uprednostňovanie určitých skupín poskytovateľov
Nadspotreba liekov a nedostatky v procese kategorizácie liekov sú taktiež zdrojom neefektívneho alokovania zdrojov. Štúdia uvádza, že Slovensko vykazuje vyšší podiel nákladov na lieky z celkového objemu zdrojov alokovaných do zdravotníctva, hoci ceny liekov na Slovensku patria k najnižším v únii.
„Často sa skloňuje nadspotreba liekov, nielen antibiotík, problematické je tiež splnenie nákladovej efektívnosti pri kategorizácií liekov ktorou neprešli lieky kategorizované podľa starších pravidiel,“ pripomenula štúdia. Pôvodná Revízia výdavkov z 2016, ktorú urobil Útvar hodnoty za peniaze v roku 2022, identifikovala potenciálnu úsporu až na úrovni 42,6 milióna eur. „Dôležitým krokom v tejto oblasti bola reforma liekovej politiky v roku 2022, ktorej cieľom je efektívnejšie a cielenejšie využívanie zdrojov,“ upozornil zdravotnícky expert.
Problematické je aj uprednostňovanie určitých skupín poskytovateľov zdravotnej starostlivosti. „Nemocnice u nás sú dlhodobo uprednostňované pred ambulantnou sférou, časté sú aj opakované oddlžovania a dofinancovania neefektívnych poskytovateľov vo vlastníctve štátu,“ uviedol Pažitný.
Štát podľa štúdie opakovane svojim konaním uprednostňuje určité skupiny poskytovateľov, teda nemocnice voči ambulantným poskytovateľom, respektíve konkrétnych poskytovateľov, ktorými sú štátne nemocnice, čo v mnohých prípadoch nevedie k efektívnejšiemu fungovaniu systému.
„Dnes už existuje zhoda na tom, že dobre fungujúci zdravotný systém potrebuje mať hlavne dobre vybudovaný ambulantný systém, predovšetkým primárnu sféru, ktorý dokáže zabrániť mnohým nákladným hospitalizáciám v dôsledku zanedbania prevencie a prvotnej liečby,“ potvrdil Pažitný.
Slabá kooperácia medzi ambulantným a lôžkovým sektorom
Štúdia uviedla, že financovanie veľmi vysokého počtu nemocničných lôžok, navyše často ešte aj s nízkou obložnosťou postelí, nie je možné považovať za efektívne vynakladanie finančných zdrojov. Podobne dofinancovanie neefektívne manažovaných poskytovateľov zdravotnej starostlivosti neprinesie do budúcna očakávané zvýšenie efektívnosti. „Veľké očakávania preto vzbudzuje Optimalizácia siete nemocníc, ktorá by mala priniesť optimalizáciu kapacít nemocníc a zvýšenie kvality poskytovanej zdravotnej starostlivosti,“ dodal zdravotnícky expert.
Slabá kooperácia medzi jednotlivými úrovňami ambulantným a lôžkovým sektorom vedie podľa štúdie k zbytočným hospitalizáciám u tých pacientov, ktorí by mohli byť liečení ambulantne. Potvrdila, že tieto hospitalizácie bývajú tiež zbytočne dlhé, pacienti nie sú vracaní späť do starostlivosti ambulantného sektora a nedochádza tak v pokračovaní liečby v domácom prostredí pod dozorom všeobecného lekára či špecialistu. „Dlhšie hospitalizácie sú nákladnejšie pre systém a existuje tu priestor na úsporu finančných prostriedkov,“ poznamenal Pažitný.
Nízka očakávaná dĺžka života
Zhoršenie v ukazovateli očakávaná dĺžka života v dôsledku pandémie COVID-19 prehĺbilo zaostávanie Slovenska za inými krajinami OECD. V roku 2011 bola očakávaná dĺžka dožitia pri narodení na Slovensku len 76,1 rokov, zatiaľ čo priemer OECD sa pohyboval na úrovni 80,1. „V nasledovných rokoch došlo k miernemu zlepšeniu, ktoré však úplne prerušil príchod celosvetovej pandémie ochorenia COVID-19. Výsledkom vysokej úmrtnosti počas pandémie na Slovensku bol pokles strednej dĺžky života vyjadrujúcej súčasný stav zdravia populácie až o 33 mesiacov, čo je druhý najväčší pokles v EÚ po Bulharsku,“ poznamenal Pažitný. Dobiehanie vyspelých krajín je v najbližších piatich rokoch je preto podľa neho veľmi nepravdepodobné.
Zahltenosť ambulantného sektora, odďaľovaná diagnostika, nedostatočná prevencia, ako aj zhoršený čas dojazdu sanitiek, k prípadu tak podľa nej môžu viesť k nárastu odvrátiteľných úmrtí. „Čas je faktor, ktorý významne vplýva na výsledky systému. Oneskorená a zanedbaná liečba sú podstatne nákladnejšie ako včasný záchyt. Slovensko dlhodobo vykazuje jeden z najväčších počtov návštev lekára za rok na obyvateľa a dochádza tak k zahltenosti ambulantného sektora,“ uviedol Pažitný.
Vo výsledku sa pacienti podľa štúdie často dostávajú významne horšie a neskoršie k špeciálnej zdravotnej starostlivosti, čo v prípade závažnejších druhov ochorení, ako sú napríklad onkologické a kardiovaskulárne ochorenia či psychiatrické stavy, často vedie k predraženej a dlhšej liečbe v dôsledku komplikácií z omeškania. V niektorých prípadoch môže dokonca dôjsť až k predčasnému úmrtiu, ktoré sa takto považuje za odvrátiteľné.
Jedným z príkladov problematického fungovania zdravotného systému, ktoré uviedla štúdia, je v urgentnej starostlivosti nefungujúce prepojenie prednemocničnej starostlivosti a nemocničnej urgentnej medicíny. Rýchla lekárska pomoc a rýchla zdravotná pomoc vykazujú zhoršený čas dojazdu k prípadu, čo má za následok omeškanie liečby. „V nemocniciach sú výrazne preťažené centrálne príjmy, ktoré častokrát nahrádzajú zle fungujúcu lekársku službu prvej pomoci, avšak podľa kritérií najmodernejšej medicíny tieto ani nemožno považovať za naozajstný urgentný príjem,“ uzavrel zdravotnícky expert.
Jozef Brezovský

