V boji s diabetem pomáhají v posledních letech odborníkům takzvané glukózové senzory – drobné čipy, která se zavedou do podkoží pacienta, většinou na jeho ruce, a na nichž se nachází vysílač, který přenáší informace o hodnotách glukózy například do mobilního telefonu. Při dlouhodobém používání prokazatelně zkvalitňují pacientův život, eliminují riziko delších hypoglykemických epizod a mohou pacienta uchránit i od nástupu do invalidního důchodu. Zatímco ale tuzemským pacientům s diabetem prvního typu od prosince 2019 hradí léčbu těmito senzory pojišťovny, lidé trpící diabetem druhého typu nárok na úhradu nemají. O změnu se pokouší Česká diabetologická společnost. Na summitu Ekonomika zdravotnictví toto snažení shrnul její vědecký sekretář Jan Šoupal.
Jak mohou glukózové senzory pomoci v praxi, vysvětluje Jan Šoupal na konkrétním případu jednoho z pacientů. „Jeho léčba mi před lety otevřela oči,“ říká. A vypráví: „Když jsme ho začínali léčit, bylo mu 57 let a diabetem trpěl již 42 let. Byl velmi nemocný, měl neuspokojivou kompenzaci, glykovaný hemoglobin na 76 až 87 mmol/mol, trpěl labilním diabetem a také postižením očí, ledvin i nervů. Dva roky předtím prodělal cévní mozkovou příhodu a od té doby byl v invalidním důchodu. Měl syndrom nerozpoznávání hypoglykémie a častá hypoglykemická kómata, a to mnohokrát ročně. Velmi často k němu vyjížděli záchranáři,“ popisuje pacienta, který byl ve velmi špatném stavu.

„A pak přišly glukózové senzory, pacientovi jsem tehdy senzor v zaslepeném módu nasadil, fungoval jako EKG nebo černá skříňka v letadle – takže pacient na data neviděl. Data jsme si během několika dní zmapovali a zjistili jsme, že pacienta přiváděly na urgentní příjmy pražských nemocnic – někdy i vícekrát v měsíci – velmi časté hypoglykemické epizody, které trvaly tři nebo čtyři hodiny,“ vysvětluje Šoupal. Na základě těchto dat lékaři upravili nastavení pacientovy inzulínové pumpy a doporučili mu monitorace pomocí otevřeného senzoru. „Pacient tedy už viděl hodnoty a mohl využívat různé alarmy kontinuální monitorace. Hypoglykémiím se pacient s diabetem prvního typu zcela nevyhne, ale díky gykemickému senzoru se nám podařilo zkrátit jejich délku na několik minut. Díky senzoru se pacient už nikdy nedostal do žádného hypoglykemického kómatu. A s odstupem několika měsíců pacient klesl na hodnotu glykovaného hemoglobin na – pro něj tehdy nevídaných – 59 mmol/mol,“ říká Šoupal.
Pacient za více než 40 let, kdy trpěl diabetem, vyzkoušel v léčbě leccos. Vyvařoval jehly, aplikoval inzulín injekčními stříkačkami, používal zvířecí inzulíny, humánní inzulíny, novější inzulínová analoga. Zažil také nástup glukometrů i inzulínových pump, ale k zásadnímu zlepšení u něj došlo až při trvalém použití systémů pro kontinuální monitoraci glykemie, tedy glukózových senzorů.
Dětští pacienti, kteří nekončí v invalidních důchodech
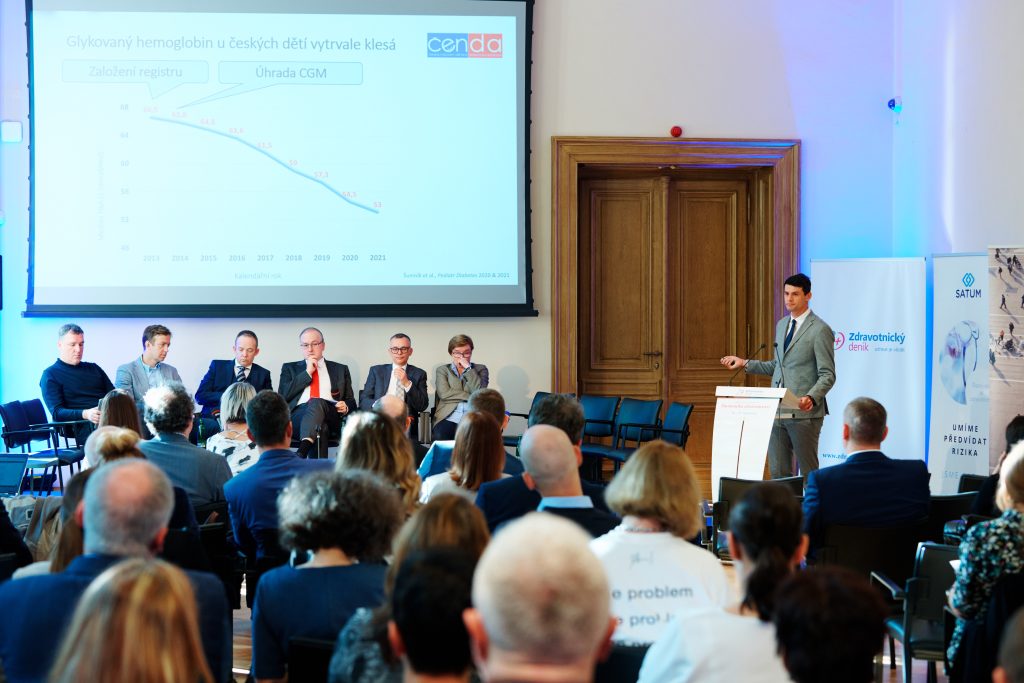
Jak efektivně glukózové senzory fungují, ukazují i data z registru českých dětských pacientů s diabetem. Registr Čenda, v němž jsou dnes data více než čtyř tisíc pacientů, odhaluje, že se od roku 2014, kdy přišla částečná úhrada pro kontinuální monitoraci glukózy u dětských pacientů, glykovaný hemoglobin u českých dětských pacientů vytrvale klesá – mediánová hodnota glykovaného hemoglobinu klesla z 66 mmol/mol v roce 2014 na dnešních 53 mmol/mol. „Podařilo se to jednoznačně především díky glukózovým senzorům a jde o jeden z nejlepších výsledků na světě, kterého česká diabetologie dosahuje,“ říká Šoupal.

Podle něj není na základě těchto dat pochyb o tom, že peníze, které byly vynaloženy do populace dětských diabetiků prvního typu, byly vynaloženy efektivně. „Protože víme, že každých 10 mmol/mol poklesu hodnoty glykovaného hemoglobinu vede k redukci rizika mikrovaskulárních a možná i makrovaskulárních komplikací o 50 až 60 procent. A díky tomuto dramatickému snížení nejenže tito mladí pacienti nebudou končit v invalidních důchodech, ale nebudou mít zdaleka tak devastující výskyt komplikací jako pacienti, kteří dříve ještě možnost používat glukózové senzory neměli,“ vysvětluje Šoupal.
Tuzemská data u dospělých pacientů s diabetem druhého typu sice nejsou známá, ale z těch nejnovějších evropských a amerických vyplývají jednoznačné závěry. „Od roku 2018 došlo k výraznému nárůst důkazů z klinických studií dokládajících, že glukózové senzory přináší pacientům s diabetem druhého typu, kteří jsou léčení inzulínem, lepší glykovaný hemoglobin, lepší čas v cílovém rozmezí, méně hyperglykemických a hypoglykemických epizod a snížení jejich stresové zátěže,“ říká Šoupal. Podle těchto dat by měli lékaři zvážit využití u všech pacientů s inzulínovou léčbou, což si Americká asociace klinické endokrinologie nechala i ogradovat. „Takže máme randomizované klinické studie, máme metaanalýzy těchto randomizovaných studií, máme data z reálné praxe a máme i konsensuální doporučení řady expertů. Máme silné důkazy a máme podklady pro to, žádat o lepší úhradu pro pacienty s diabetem druhého typu,“ shrnuje Šoupal.
Přísná kritéria pro úhradu
V řadě evropských zemí – například v Německu, Rakousku, Itálii, Belgii, Švýcarsku, Portugalsku nebo skandinávských zemích – úhrada léčby glukózovými senzory pro pacienty s diabetem druhého typu funguje již řadu let. „Bylo by dobré, aby se Česká republika k těmto zemím přiblížila, nebo se optimálně zařadila po jejich bok. A proto jsme v České diabetologické společnosti vytvořili návrh na preskripci glukózových senzorů u pacientů s diabetem druhého typu,“ říká Šoupal. Ta by se týkala pacientů léčených intenzifikovanou inzulínovou terapií, tedy třemi a více injekcemi inzulínu denně nebo inzulínovou pumpou. Měla by být rozdělena na takzvanou okamžitou monitoraci, která je levnější a na kontinuální real-time monitoraci, která je dražší.
Glukózové senzory se totiž rozdělují na dva základní typy. Prvním z nich jsou senzory v režimu real-time, z nichž pacient dostává na displej inzulinové pumpy nebo mobilního telefonu informace o vývoji glukúzy automaticky každých pět minut. Real-timové senzory pacientovi usnadňují život i užitečnými alarmy. Druhým typem je takzvaná intermitentně skenovaná monitorace. U tohoto typu musí pacient přiložit mobilní telefon nebo čtečku k senzoru. Teprve po jeho naskenování se retrospektivně načtou data o vývoji glukózy. Alarmy u tohoto typu pacientům k dispozici nejsou.
Pacient by získal úhradu při splnění kritérií, která by se u obou typů použitých glukózových senzorů lišila. U levnější intermitentně skenované monitorace by byla podmínkou pacientova neuspokojivá kompenzace diabetu s hladinou nad 53 mmol/mol, v případě dražší kontinuální real-timové monitorace nad 60 mmol/mol, roli by hrála i řada dalších kritérií zaměřených na problematické rozpoznávání hypoglykémie. U obou typů by byla podmínkou i průměrná frekvence měření glukometrem alespoň dvakrát denně. Každý pacient, který by chtěl získat úhradu, by také musel absolvoval školení formou webcastu (ten by garantovala Česká diabetologická společnost) a úspěšně složit test. Celého procesu by se účastnil i revizní lékař a další preskripce by byly podmíněny zlepšením kompenzace a (jasně definovanou) dobrou spoluprací pacienta. Omezeny by byly i náklady – u levnější varianty by bylo možné hradit 26 senzorů za rok, u dražší by šlo předepsat maximálně 400 proužků ročně a každý pacient by měl dostat celkový „roční rozpočet“ ve výši 60 tisíc korun za rok.
Mohlo by vás zaujímať

A kolika pacientů by se taková úhrada měla týkat? Dnes je v České republice zhruba 50 tisíc pacientů s diabetem druhého typu a intenzifikovanou inzulínovou léčbou. „Nejvýše polovina z nich by mohla splňovat navrhovaná indikační kritéria,“ říká Šoupal. A dodává, že podle zkušeností ze zemí, kde fungují úhrady bez omezení, by v České republice v příštích 4 až 5 letech pravděpodobně nastoupilo do úhrad zhruba 8 tisíc pacientů.
Hodnota, která neodpovídá odborným doporučením
Českou diabetologickou společnost ale netrápí jen úhrady za glukózové senzory, upozornil Šoupal a zmínil i druhou překážku efektivnější léčby, se kterou se odborná společnost dlouhodobě pokouší bojovat. „Na poli farmakoterapie nás nejvíce trápí preskripční omezení na hladinu glykovaného hemoglobinu 60 mmol/mol. To je opravdu zásadní problém české diabetologie, o změnu této hladiny se Česká diabetologickou společnost neúspěšně snaží změnit už 15 let. Takže tu dlouhodobě máme nastavenou hodnotu, která naprosto neodpovídá nejen doporučení České diabetologické společnosti, ale ani doporučení diabetologických společností evropských a amerických,“ říká Šoupal.
A dodává, že podle současných odborných doporučení se hladina posouvá pod hladinu 48 mmol/mol „a v některých případech by diabetologové dokonce nemuseli být vůbec omezeni hladinou glykovaného hemoglobinu pro přidání další léčby“. Šoupal zmínil, že se Česká diabetologickou společnost pokusí toto téma v příštích měsících a letech znovu otevřít.
Jakub Němec
Foto: Radek Čepelák
Poděkování za podporu konference patří hlavním odborným partnerům – společnostem Roche a ORCZ a generálním partnerům Takeda, MSD, Novartis, Zentiva, Alk, Satum, ČPP a Kooperativa.



