Šance, že se poskytovatelům péče a plátcům podaří najít shodu na úhradách pro příští rok, jsou nejnižší za řadu posledních let. Přesto některé segmenty neztrácejí naději a doufají, že se jim dohodu přece jen podaří najít. Ambulantní gynekologové tak vyjadřují ochotu se domluvit za podmínky, že se ke všem bude přistupovat obdobně a nebudou zvýhodněny segmenty, které se nedohodnou. Bohužel už během přípravné fáze dohodovacího řízení, která proběhla minulý týden, zazněla od některých zástupců výrazná skepse k tomu, že by shodu s plátci bylo možné najít – a páteční predikce ministerstva financí ji zřejmě jedině prohloubí.
Segmentem, kterému se dařilo domluvit se s plátci i v dobách před rokem 2018, kdy se historicky poprvé povedlo uzavřít dohody všem segmentům (a od té doby byly nedohody zřídkavé, zatímco předtím tomu bylo přesně naopak), jsou ambulantní gynekologové. Právě oni přitom neházejí flintu do žita ani letos a stále doufají, že navzdory velmi nepříznivým vyhlídkám se podaří najít kompromis.
„Jednali jsme o principech úhradového mechanismu, na jednání o případném navýšení úhrady je zatím brzy. Příjmovou i výdajovou situaci plátců lze obtížně predikovat. Věřím, že na jednání začátkem května již bude situace přehlednější. Očekávám zejména to, že navýšení úhrady bude ve všech segmentech poskytovatelů symetrické. Náš segment vždy preferoval férovou dohodu se zdravotními pojišťovnami před zákulisními jednáními v kancelářích ministerských úředníků. Vítám ujištění ministra zdravotnictví, že nezvýhodní segmenty, které se v rámci dohodovacího řízení nedohodly, před těmi, které k dohodě dospěly. Věřím, že šance na dohodu je reálná,“ neztrácí naději předseda Sdružení soukromých gynekologů a zástupce segmentu v dohodovacím řízení Vladimír Dvořák.
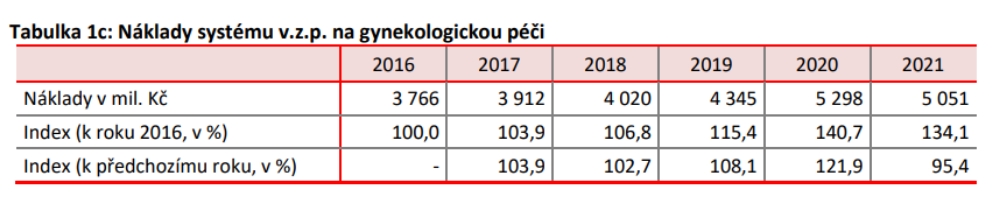
Zdravotní pojišťovny během jednání představily dvouletý vývoj úhrad za období 2019 až 2021, kdy v segmentu ambulantní gynekologie došlo k nárůstu o 16 procent – což bylo podobně jako u stomatologů či ambulantních specialistů. Vladimír Dvořák však upozornil, že gynekologie nezastavila svou činnost během covidu, i přesto však analytická komise mezi roky 2020 a 2021 zaznamenala pokles úhrad. Každopádně gynekologové deklarovali, že se nyní starají i o příchozí z Ukrajiny a jsou připraveni na nárůst péče, za kterou očekávají přiměřenou úhradu jako jeden ze segmentů primární péče.
Plátci přitom navrhují jako referenční období rok 2021 očištěný o vliv kompenzačních odměn a bonifikací a principy úhradových mechanismů identické jako v roce 2022. Mezi náměty ze strany Sdružení soukromých gynekologů pak patří zařazení vstupní preventivní prohlídky registrované pojištěnky do výpočtu bonifikace preventivní péče, zajištění valorizace úhrady u balíčkových cen, aby byly pro poskytovatele nadále motivační, či podpora konziliárních a specializovaných gynekologických výkonů (kolposkopická expertíza, UZ expertíza, urogynekologie). Diskuze by se měla vést i o parametrech úhrady, aby byl zajištěn předpokládaný vývoj úhrad pro všechny segmenty. Gynekologové také vyzvali pojišťovny ke zvážení rozšíření možnosti realizovat HPV DNA testaci i u žen ve věku 55 let, dali podnět na předávání informací od pojišťoven k poskytovatelům o absolvovaných preventivních a screeningových výkonech, a stáli by i o zajištění jednotného postupu regionálních poboček při informování pojištěnců o hrazených službách a příspěvcích z fondu prevence. Segment zároveň zásadně nesouhlasí s tím, aby plátci jako podmínku úhrady ultrazvukových vyšetření brali pořizovací cenu přístroje, a místo toho by měli u smluvních partnerů ověřit stáří ultrazvukových přístrojů a pravidelný servis autorizovaným subjektem.
Lékárníci chtějí řešit odlehlé lékárny či nonstop režim
Ochotu k domluvě deklarují také lékárníci. „Na prvním jednání v přípravné fázi jsem představil okruhy, kterých by se mělo letošní dohodovací řízení týkat v letošním roce. Jde o signální výkon 09552 za výdej léčiva na recept, fond na podporu lékáren v odlehlých oblastech (jedinečné lékárny), fond na podporu provozu lékáren v režimu nonstop 24/7 a cenový předpis v oblasti sjednocení sazby přirážek na obaly a suroviny. Vyjádřil jsem ochotu k dohodě, která bude pro obě strany férová. Zpráva analytické komise přitom potvrdila naše dlouhodobé tvrzení, že segment lékárenské péče je podfinancován,“ načrtává Marek Hampel, předseda představenstva Grémia majitelů lékáren a koordinátor segmentu lékárenské péče.
Další segmenty soustředily diskuzi na to, jaké by mělo být referenční období. „V prvním kole jednání dohodovacího řízení jsme společně s plátci hledali základní rámec jednání – především jsme diskutovali relevanci referenčních období, se zástupci MZ ČR jsme řešili přístup ministerstva ke stanovení platby za státního pojištěnce a její automatickou valorizaci. Úspěšnému sjednání dohody by nejvíce pomohla lepší definice příjmů (tj. upřesnění plateb za státní pojištěnce pro příští období). I s ohledem na výše uvedené a příslib MZ ČR vyjádřit se ve věci definice plateb do konce dubna jsme další jednání naplánovali až na 4. května,“ říká zástupce segmentu laboratoří David Hepnar.
Nemocnice se k možnosti dohody staví skepticky
Lůžková péče by přitom stála o to, aby se referenčním obdobím stal letošní rok – což však může znamenat problém. Zástupci pojišťoven na jednání upozornili, že se tak do procesu vnáší další nejistota, kdy konečná data za rok 2022 budou známa až v době vyúčtování roku 2022, tedy v červnu 2023. Nejistota nastane i v době uzavírání cenových dodatků na rok 2023, které se zpravidla předkládají poskytovatelům k podpisu na počátku roku. Vedle toho se otvírá otázka pokračování v CZ DRG a také alternativa celkové paušalizace, která by ale nesměla obsahovat individuální žádosti na úhradu.
Garant segmentu akutní lůžkové péče a šéf motolské nemocnice Miloslav Ludvík také vyslovil požadavek segmentu na růst příjmů minimálně ve výši inflace, doplacení ztráty roku 2022 a zajištění úhrad roku 2023. Michal Čarvaš jako zástupce Asociace českých a moravských nemocnic (AČMN) vedle toho upozornil na nárůst cen energií, neznámou míru inflace a vývoj mezd. Aby toho nebylo málo, můžeme narazit na problém s tempem růstu centrových léků. Za poslední tři roky totiž došlo ke 48 procentnímu nárůstu kapitoly centrových léků, což je 16 procent ročně. V tuto chvíli ovšem není připravené řešení, jak tento růst, na který v příštím roce dost možná nebudeme mít, zastavit.
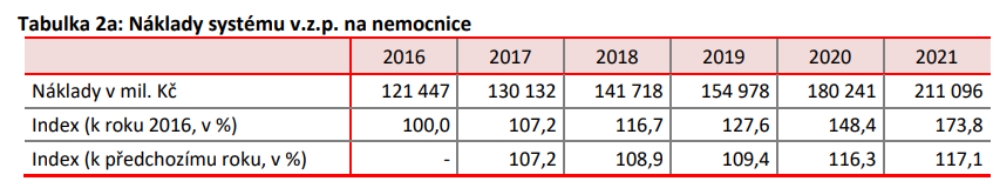
Jak zároveň upozorňují plátci, pro příští rok existuje řada rizikových faktorů jako inflace, náklady na nové pojištěnce z Ukrajiny a nejistota na příjmové straně, přičemž už nyní se počítá se deficitem 22 miliard. Jiří Mrázek z VZP tak konstatuje, že pro rok 2023 může nastat možnost opoždění plateb.
Předseda AČMN Eduard Sohlich a Jiří Běhounek z Asociace krajských nemocnic tak ve výsledku vyjádřili skepsi, že by dohoda byla možná, s tím, že na některém z dalších jednání je potřeba připravit protokoly o nedohodě a písemný společný výstup s návrhem připravenosti jednat. Tomáš Troch z ministerstva zdravotnictví ovšem na středečním zasedání připomněl, že se ještě čeká na dubnovou predikci ministerstva financí, a to i s ohledem na připravovanou novelu automatické valorizace plateb za státní pojištěnce, a apeloval na neunáhlení se s nedohodou. Segment souhlasil a vyjádřil vůli dále jednat, a to hlavně o principech a podmínkách úhrady.
Bohužel, nová predikce ministerstva financí, která byla zveřejněna v pátek a v návaznosti na níž znovu zasedne analytická komise dohodovacího řízení, nepřinesla dobré zprávy. Ministerstvo zhoršilo odhad růstu ekonomiky pro tento rok z lednových 3,1 procenta na 1,2 procenta a inflace se z původně predikovaných 8,5 procenta očekává na úrovni 12,3 procenta. To vše se pochopitelně promítne i do zdravotnictví, kterému chce navíc vláda od poloviny roku snížit platby za státní pojištěnce o 400 korun měsíčně.
Grafy: Zpráva analytické komise DŘ pro rok 2023
Michaela Koubová





