Navzdory tomu, že srdečním selháním je podle odhadů ohroženo již kolem půl milionu obyvatel ČR, a možná ještě více, systematická péče o tyto pacienty od primární úrovně až po specializovaná transplantační centra zatím komplexně na našem území zajištěna není. O vybudování takové sítě stojí Česká kardiologická společnost i Česká asociace srdečního selhání, zvlášť když se stále se zvyšující kvalitou kardiologické péče bude paradoxně stoupat i počet pacientů se srdečním selháním. Tématem se zabýval kulatý stůl Zdravotnického deníku k organizaci péče a léčbě pacientů se srdečním selháním, který se tentokrát konal v Ostravě na okraj IX. Kardiovaskulárních dní.
„ O srdečním selhání se obecně hovoří jako o epidemii 21. století, i když je teď zastíněno covidem,“ tvrdí místopředseda výboru České asociace srdečního selhání Jindřich Špinar z I. Interní kardioangiologické kliniky Fakultní nemocnice u sv. Anny v Brně a Lékařské fakulty Masarykovy univerzity. Podle něj většina úmrtí na covid-19 byla ve své terminální fázi způsobena srdečním selháním, k němuž pacienty dovede právě covid-19.

Konkrétní čísla nicméně chybí. Ještě před propuknutím pandemie hovořily odborné odhady až o půl milionu lidí ohrožených diagnózou srdečního selhání. Data, která jsou k dispozici, se týkají především srdečních selhání se sníženou ejekční frakcí. Od roku 2016 se však za chronické srdeční selhání považuje na základě nových odborných doporučení i srdeční selhání se středně sníženou a zachovalou ejekční frakcí, pro ně ale konkrétní informace již zcela chybí. „Nemáme ponětí, kolik je pacientů v těchto dvou skupinách. V ČR odhadujeme zhruba 200 – 250 tisíc pacientů se srdečním selháním se sníženou ejekční frakcí a v naší odborné společnosti se domníváme, že pacientů ve zbývajících skupinách bude stejný počet. Ale jsou to jen odhady. Navíc tato data mění covidová doba, takže kolik přesně pacientů je, jednoduše nevíme,“ dodává Špinar.
Počty budou stoupat
Podle místopředsedy České kardiologické společnosti a přednosty 1. interní kliniky – kardiologické Lékařské fakulty Univerzity Palackého a Fakultní nemocnice Olomouc Miloše Táborského jsou však čísla ještě vyšší. „Národní registr hrazených zdravotních služeb uvádí 400 tisíc pacientů se srdečním selháním. Dominantně se nicméně jedná o ty se sníženou ejekční frakcí, ty dvě zbývající skupiny tam nejsou,“ konstatuje.

Přesnější statistice nepomáhá ani skutečnost, že mezinárodní klasifikace nemocí zná jedinou diagnózu srdečního selhání (tj. bez rozlišení subtypů) nebo že lékaři někdy pacienta nepřesně vykáží – namísto srdečního selhání například uvedou diagnózu ischemické choroby srdeční, fibrilace síní nebo hypertenzi. „Musíme kultivovat lékaře, aby správně vykazovali. Jinak mohou být data zkreslená. To je ale nemoc, kterou trpí i ty nejlepší registry,“ myslí si Táborský.
Co však podle Jindřicha Špinara jisté je, že počet pacientů se srdečním selháním bude narůstat. „Kuriózně je to způsobeno zlepšenou kardiologickou péčí,“ vysvětluje. „Pacienti přežívají ischemickou chorobu srdeční nebo akutní infarkt myokardu, a to se pak rozvíjí do srdečního selhání. Díky perfektní léčbě je hospitalizační úmrtnost na infarkt myokardu méně než tři procenta, za mého mládí to bylo patnáct procent. Vždyť dojezdová vzdálenost záchranné služby do kardiocentra s pacientem s bolestmi na hrudi je podle ÚZIS po celé ČR do 60 minut, to je jedno z nejlepších čísel na světě,“ dodává kardiolog.
Potřebujeme celorepublikovou síť ambulancí pro srdeční selhání
Lékaři dnes mají k dispozici řadu léčebných metod, jak s chronickým srdečním selháním bojovat. K tomu, aby se prodlužovalo přežití a zvyšovala se kvalita života pacientů, je však zapotřebí fungující spolupráce všech dotčených odborníků a vhodně nastavená organizace péče. Ta musí začínat již na úrovni praktických lékařů a ambulantních internistů a kardiologů. „Abychom mohli diagnostikovat srdeční selhání, je třeba pacienta odeslat minimálně na echokardiografii a zjištění hladiny natriuretických peptidů.,“ vysvětluje dále Špinar.

Jak však upozorňuje Miroslav Homza z katedry interních oborů LF Ostravské Univerzity a náměstek pro léčebnou péči Nemocnice s poliklinikou Karviná-Ráj, právě zde má současný systém mezery. „Fungují nám dvě vysoce specializovaná centra, pak některá sekundární centra a zcela chybí funkční primární síť,“ uvedl. Zdaleka tak není samozřejmostí, že pokud lékař odešle pacienta se symptomy srdečního selhání, tak se mu vedle celkového vyšetření zařídí i echokardiografie a vezmou natriuretické peptidy, jejichž koncentrace může jasně poukázat na srdeční dysfunkci.
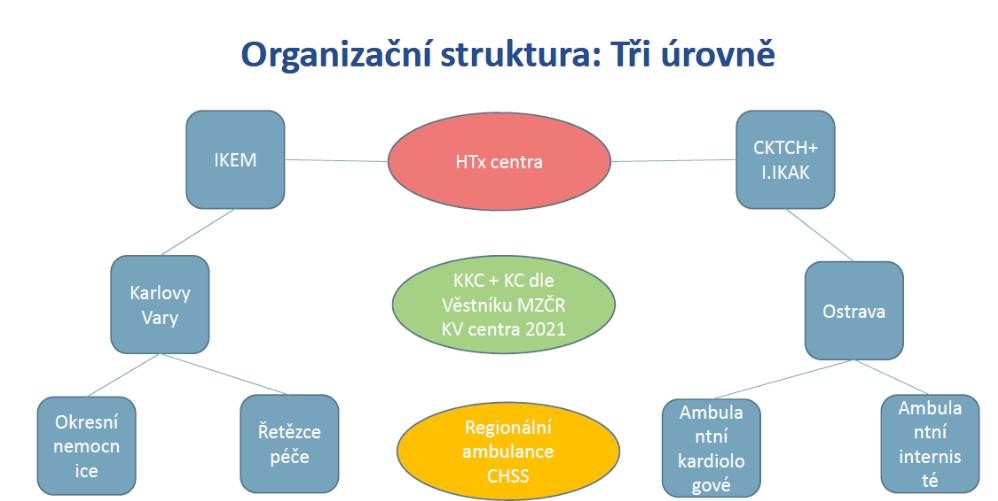
Podle Miloše Táborského je proto třeba vybudovat opravdu funkční hierarchickou síť center pro srdeční selhání s navazující spoluprací v periferiích. Má být třístupňová. Na jejím vrcholu se nachází dvě transplantační centra, která zajišťují komplexní péči o pacienty s velmi pokročilým chronickým srdečním selháním. Jde o pražský IKEM a brněnské Centrum kardiovaskulární a transplantační chirurgie (CKTCH) spolu s již zmíněnou I. interní kardioangiologickou klinikou LF MU a FN u sv. Anny. Mimo jiné se zde nachází specializované oddělení zaměřené na srdeční selhání a speciální ambulance pro pacienty po transplantacích nebo implantacích LVAD (tj. levostranné srdeční podpory).
Do těchto dvou specializovaných center mají pacienty posílat komplexní kardiovaskulární a kardiovaskulární centra tak, jak je definuje Věstník ministerstva zdravotnictví. „Jde o to, aby od Karlových Var až po Ostravu byly v těchto centrech dedikované ambulance na srdeční selhání,“ vysvětluje Táborský. Vedle referování pacientů k transplantacím či LVAD by měly zajišťovat také diagnostiku a follow-up pacientů s pokročilým chronickým srdečním selháním, optimalizaci farmakologické i nefarmakologické léčby, indikaci destinační terapie ve spolupráci s transplantačními centry, péči o stabilizované pacienty s mechanickou srdeční podporou, konzilární službu pro terciální centra, paliativní terapii atd.
Mohlo by vás zaujímať
Síť si musí každý kraj zorganizovat sám
Na nejnižší úrovni, tedy v terénu, by pak měly fungovat vlastní ambulance na srdeční selhání. „Mohou to být nemocnice okresního formátu i privátní terénní ambulance,“ říká Táborský. Ty by se staraly o stabilizované pacienty s chronickým srdečním selháním, triáž pacientů s pokročilým srdečním selháním, zajišťovaly moderní farmakoterapii, konzultaci se specializovanými centry a také edukaci spádových lékařů, od praktiků až po specialisty.
Právě zde má však popsaná síť největší „díry“. Podle Táborského si tyto kooperující ambulance musí každý region postupně zorganizovat sám tak, aby péče byla dostupná časově (tedy s krátkou dojezdovou vzdáleností) i napříč systémem. „Jde o to vytvořit si tu mapu. Pro celou ČR to odhaduji na zhruba 150 míst. Nemá však smysl tlačit do programu nemocnici, která o to nemá zájem. Pokud však budou v okrese dva specialisté se zázemím v centru, může to být plně dostačující,“ myslí si kardiolog, podle něhož taková spolupráce často vychází z osobních vazeb. Někdy mohou do terénu vyjíždět přímo i lékaři z centra. „Takto jsme založili ambulanci v Záhřebu nebo v Šumperku. Jezdí tam specialisté od nás,“ popisuje.

„Stačí i jeden konkrétní lékař – entuziasta. Nám to takto funguje,“ souhlasí s Táborským Lenka Špinarová z I. interní kardioangiologické kliniky FN u sv. Anny a LF MU. „Máme to takto nastavené u nás v kraji, částečně zasahujeme i do Zlínského kraje a Vysočiny. Velmi dobrou zkušenost máme s Olomoucí, odkud nám referovali pacienty k transplantaci. Bylo by skvělé, kdyby takové centrum fungovalo i v Ostravě. To by ulehčilo život nám i pacientům,“ vysvětluje kardioložka s odkazem na čerstvě ustavené centrum ve Fakultní nemocnici Ostrava pod vedením přednosty tamní interní a kardiologické kliniky Jana Václavíka (vznik centra se připravoval již v roce 2017 po vzniku ambulance pro srdeční selhání, po odvolání tehdejšího primáře Miroslava Homzy v roce 2018 byl však program pozastaven – pozn.red.).
Důležité jsou podle Špinarové však i edukační aktivity, v nichž je také její centrum aktivní. „Spolupracujeme s Olomoucí, Zlínem, a budeme i s Ostravou, na tom, aby vznikl tým kvalitních odborníků,“dodala.
Stejně tak je třeba podle Táborského vzdělávat i praktické lékaře. „Mají možnost dělat natriuretické peptidy, je to již hrazené, což je velký pokrok. Musí však vědět, proč je mají brát, v jakých diagnózách, že to slouží k vyloučení srdečního selhání. Pokud je výsledek negativní, tak že je srdeční selhání nepravděpodobné, pokud pozitivní, tak by měl být pacient vyšetřen na echokardiografii,“ popisuje. Stejně tak je důležitá i osvěta pacientů samotných. „Měli bychom oslovit plátce, aby vytvořili materiály pro pacienty ohledně kardiovaskulárních chorob. To jsou maličkosti, které ale pomůžou,“ dodává Táborský.
Cestou může být bonifikační program
Podle Homzy není nicméně možné budovat opravdu funkční síť na osobních vazbách mezi lékaři a entusiasmu. „ Pacient se srdečním selháním je časově mnohem náročnější a pro poskytujícího lékaře tím pádem „mnohem hůře“ hrazen. Potřebuje tedy určitě znalosti a zkušenosti a také je nutné aktivně zapojit i zdravotní pojišťovny, aby do toho samy začaly vidět,“ upozorňuje.
Nejrychlejší cestou, jak to zajistit, jsou podle Táborského bonifikační programy zdravotních pojišťoven. „Nasmlouvání standardních výkonů a zápis nového signálního kódu je proces na dlouhou dobu. Kouzlo programů jako je VZP plus je flexibilita, jednoduchost a možnost rychlého zavedení do praxe. Jinak bychom čekali minimálně dva roky, to si nemůžeme dovolit. Musíme také vycházet s kapacitami, které jsou k dispozici. Důležitý je zájem a správná praxe,“ tvrdí (tématu jsme se věnovali podrobněji již dříve zde a zde).
Táborský již ve spolupráci s experty Všeobecné zdravotní pojišťovny pracuje na pravidlech bonifikačního programu VZP Plus Srdeční selhání, který by fungoval podobně jako již existující programy, jako jsou například VZP Plus Diabetes, Hypertenze, Obezita apod. „Vyšetření pacienta s chronickým srdečním selháním je výrazně náročnější časově i obsahově. Lékaři tím klesá výrazně produktivita a tedy příjem a my nechceme kvantitu ale kvalitu,“ vysvětluje Táborský myšlenkové pozadí programu.
Příslušný lékař, který tak s jedním pacientem stráví více času, by pak byl bonifikován za stanovení hladiny natriuretických peptidů a sledování jejich vývoje, echokardiografii, časově náročnou uptitraci a optimalizaci farmakoterapie v souladu s aktuálními odbornými doporučeními a nefarmakologickou terapii. Konečným cílem pak je, aby pacient, který je velmi často vysokého věku a polymorbidní, zůstal co nejdéle v ambulantním režimu. „Práce s těmito pacienty je komplikovaná a neradostná. Věřím, že se podobný náročný program podaří vyjednat se všemi zdravotními pojišťovnami,“ uzavírá kardiolog.
Možnosti vzniku bonifikačního programu pro lékaře a také aktuálním odborným doporučením pro léčbu srdečního selhání se budeme věnovat v dalším článku.
Helena Sedláčková
Foto: Zbyněk Sikora

