Mantru, že za stejnou péči by měla být stejná úhrada, slýcháme v českém zdravotnictví často. Jenže jak ukazují data získaná ze sítě referenčních nemocnic v rámci projektu DRG Restart, není něco takového vůbec jednoduché. Celá čtvrtina DRG skupin má totiž napříč nemocnicemi rozdílné náklady, jejichž zprůměrování v úhradách by mohlo změnit přístup pacientů k léčbě. Data je proto třeba důsledně analyzovat a zároveň je podle šéfa ÚZIS Ladislava Duška nutno brát nový klasifikační systém nikoliv jako řešení, ale jako nástroj a podklad, který pojišťovny a poskytovatelé využijí k další diskuzi o kultivaci lůžkové péče v Česku. První vlaštovky dle nového DRG by však měly být podle ministra zdravotnictví Adama Vojtěcha vpuštěny do úhrad už příští rok. O problematice debatovali odborníci na konferenci s názvem Budoucnost systému úhrad akutní lůžkové péče v ČR, kterou na konci dubna uspořádal sněmovní a senátní zdravotnický výbor spolu s ministerstvem zdravotnictví.
„Klasifikační systém funguje jako krejčovský metr, který nám pomáhá popisovat, měřit a porovnávat poskytnutou zdravotní péči. Pokud je klasifikační systém perfektní, pak se můžeme spolehnout, že jeden centimetr na metru je skutečně jedním centimetrem a je poloviční oproti dvěma centimetrům. Převedeno do řeči DRG: s kvalitním klasifikačním systémem se můžeme spolehnout, že pokud zvolíme výkony na apendixu bez komplikací, jsou to skutečně výkony na přívěsku slepého střeva. V IR-DRG (dosavadní klasifikace, pozn. red.) ale mohou být dva centimetry dvou i pětinásobné oproti jednomu centimetru. Péče nazvaná novorozenec nad 2,5 kilogramu se základním výkonem a průměrnou úhradou kolem 130 tisíc korun míchá dohromady novorozence s operovaným okem, kýlou i srdcem. O rozdílnosti nákladů na tyto výkony asi nemusím hovořit,“ popisuje současný stav a důvody pro jeho úpravu ministr zdravotnictví Adam Vojtěch.
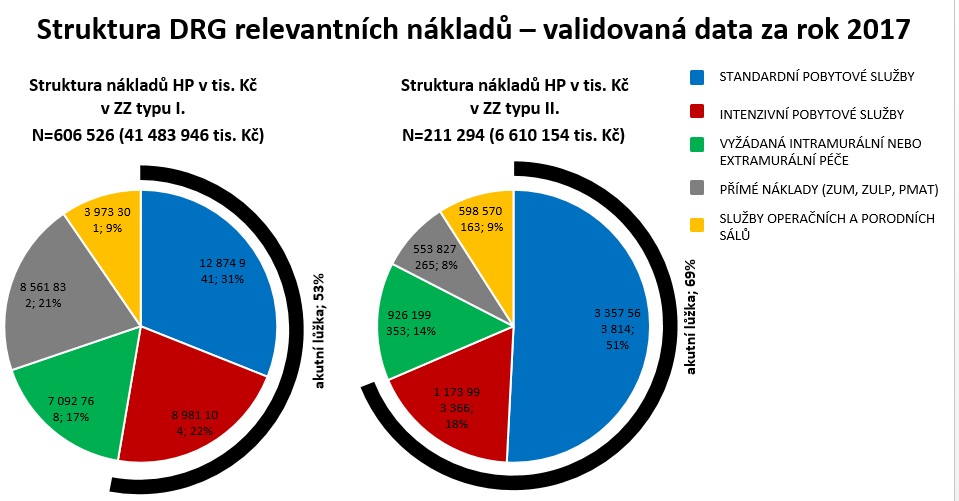
Napravit nedostatky má DRG Restart, který byl na ÚZIS nastartován v roce 2015. Projekt je financován z prostředků OP Zaměstnanost a má trvat do roku 2021. V tuto chvíli přitom v jeho rámci běží třetí kalibrační sběr dat ze sítě 45 referenčních nemocnic o produkci a nákladech. Data jsou pečlivě validována v rámci interní kontroly, dále dle referenčních zdrojů dat a také při analytické kontrole. Pro představu: validovaná data za rok 2017 zahrnují náklady ve výši 41,5 miliardy ve velkých nemocnicích a 6,6 miliardy v zařízeních menších.
Získat tyto údaje byl přitom téměř nadlidský úkol. „První nultý sběr dat z referenčních nemocnic ukázal, že vůbec není nastavena jednotná účetní osnova na sbírání reálných nákladů a že v nemocnicích není udělaná typologie hospodářských středisek – měli jsme nemocnici, která operační sály vykazovala na ředitelství. Byl v tom totální chaos a nikdo nedokázal odpovědět na otázku, co jsou DRG relevantní náklady,“ popisuje ředitel ÚZIS Ladislav Dušek. Během několika let se proto podařilo dát dohromady nyní již opřipomínkovanou metodiku, díky níž lze sbírat přímé i nepřímé náklady.
ÚZIS pak loni v létě publikoval klasifikační systém CZ-DRG ve sdělení Českého statistického úřadu, letos na podzim by měla být vydána verze 2.0. Metodiky už nyní používají lidé v 45 referenčních nemocnicích, takže jejich životaschopnost byla ověřena v praxi.
Mohlo by vás zaujímať
I když je ale tvorba CZ-DRG spjata s ÚZIS, nasazení systému do úhrad už na něm nebude. „Forma, rychlost a modus operandi, jak bude systém používán, by určitě měl být v rukách ministerstva a zdravotních pojišťoven v kooperaci s asociacemi poskytovatelů. Naše odpovědnost je v metodickém vývoji, počítání a v tom, že opravujeme chyby, kterých tam samozřejmě bude ještě hodně,“ zdůrazňuje profesor Dušek.
Loni v září proto byla na ministerstvu ustanovena řídící rada DRG, v níž jsou zástupci ÚZIS, ministerstva, pojišťoven i poskytovatelů. Jejím cílem je ověřit, zda má, slovy ministra Vojtěcha, na novém krejčovském metru centimetr skutečně deset milimetrů, a zaručit, že jsou veřejně dostupné všechny návody, jak vlastně pacienta měřit. Rada by také měla stanovit harmonogram implementace CZ-DRG, nejprve jako klasifikačního systému v rámci nové metodiky CZ-DRG, která by se měla implementovat od příštího roku. Ladislav Dušek na tomto místě znovu podtrhuje, že samotný ÚZIS nesmí být odpovědný za implementaci CZ-DRG do úhrad.
Velké nemocnice mají vyšší náklady na pobytové služby a vyžádanou péči
K tomu, aby systém mohl být nasazen, je ovšem také pochopitelně potřeba s ním náležitě všechny seznámit. Proto nyní ÚZIS pořádá školení pro kodéry CZ-DRG a organizuje semináře v nemocnicích. Systém CZ-DRG přitom obsahuje téměř 750 bází a více než 1600 skupin, zdravotní pojišťovny navíc nyní uvádějí do praxe nasmlouvané signální kódy – v tuto chvíli jde o sadu skoro dvou stovek CZ-DRG markerů.
„K čemu CZ-DRG markery? Podle stávajícího systému nerozlišíme indukční a reindukční fázi léčby akutní leukémie od fáze paliativní, a to je rozdíl asi 300 nebo 400 tisíc v nákladech. Bylo by dobré, aby toto zdravotní pojišťovna uměla rozlišit, a aby to klasifikační systém nesl jako kód. Pak budeme náklady umět lépe kalkulovat a zaměříme péči směrem k rizikovým pacientům,“ vysvětluje profesor Dušek s tím, že dnes nejsou pojišťovny schopny rozlišit klinické stadium a další klasifikaci onkologického onemocnění, ale vidí jen diagnózu, např. C50 čili nádory prsu.
Dalším krokem, který teď ÚZIS plánuje, by měla být parametrizace založená na datech sebraných z referenčních nemocnic, která by se měla rozběhnout letos v létě. Parametrizace přitom neznamená fixní nastavení systému, jde o první krok směrem k simulaci dopadu nového systému na poskytovatele.
„Kdyby to ale bylo tak jednoduché, už by to dávno bylo. Jenže my jsme v referenčních nemocnicích našli v nákladech ledacos a málokdy to umíme vysvětlit. Našli jsme velkou heterogenitu v nákladech různých, ale i stejných hospitalizačních případů. Našli jsme řadu DRG skupin, které jsou k nalezení jen ve velkých krajských a fakultních nemocnicích, jako jsou transplantace. Dále jsme našli DRG, které vykazují zhruba shodné náklady mezi různými typy nemocnic – pravdu tak mají i ti, kdo říkají, že u běžného slepáku či kýly se to nemá jak rozjet. Jenže jsme bohužel našli i DRG skupiny, kde náklady vycházejí rozdílně, a v tom se nyní topíme,“ popisuje Ladislav Dušek.
Skupin s rozdílnými náklady mezi jednotlivými zařízeními je celá jedna čtvrtina. Do nákladů přitom byly zařazeny přímé náklady v podobě ZUM a ZULP plus nepřímé náklady zahrnující standardní pobytové služby na lůžku, intenzivní pobytové služby, operační služby a vyžádaná péče.
Souhrnem lze říci, že nejvíce se jednotlivá zařízení liší v nákladech na pobytové služby a vyžádanou péči. Například péče o pacienta s ischemickou cévní mozkovou příhodou tak je ve fakultních a velkých krajských nemocnicích o 51 až 74 procent dražší (v závislosti na závažnosti diagnózy) než v nemocnicích menších. U nejnákladnější skupiny komplikovaných pacientů přitom náklady dosáhly průměrně 110 tisíc ve velkých nemocnicích a necelých 68 tisíc v nemocnicích menších. Hlavní rozdíl spočívá v nákladech na pobytové služby, protože den na standardním i intenzivním oddělení velké nemocnice stojí o jeden až dva tisíce korun za den více. Druhým důvodem jsou vyžádané služby, které v případě mrtvice spočívají hlavně radiodiagnostice a fyzioterapii.
Nemalé rozdíly lze ale najít i u méně náročné péče. Pokud totiž dojde k nekomplikovanému odstranění mandlí ve velké nemocnici, jsou náklady zhruba o 24 procent vyšší (42 774 Kč vs. 34 546 Kč). I zde navzdory délce hospitalizace, jejíž medián je o den kratší ve velkých nemocnicích, leží hlavní důvod rozdílu v nákladech na den pobytu na standardním oddělení. V tomto případě se ovšem liší také náklady na operační služby, a to kvůli vyšší jednotkové ceně za minutu na sále ve velkých nemocnicích.
Případem, kdy náklady vycházejí ve velkých i menších nemocnicích obdobně, je odstranění slepého střeva. Náklady na pobytové služby i minutu na sále jsou sice, stejně jako v předchozích případech, ve velkých nemocnicích vyšší, zároveň ale nahánějí úsporu tím, že pacienty pouštějí dříve domů. Srovnatelné náklady tak v praxi rozhodně neznamenají shodné náklady i z hlediska struktury.
Léčba sepse v menších nemocnicích je levnější. Za cenu vyšší úmrtnosti
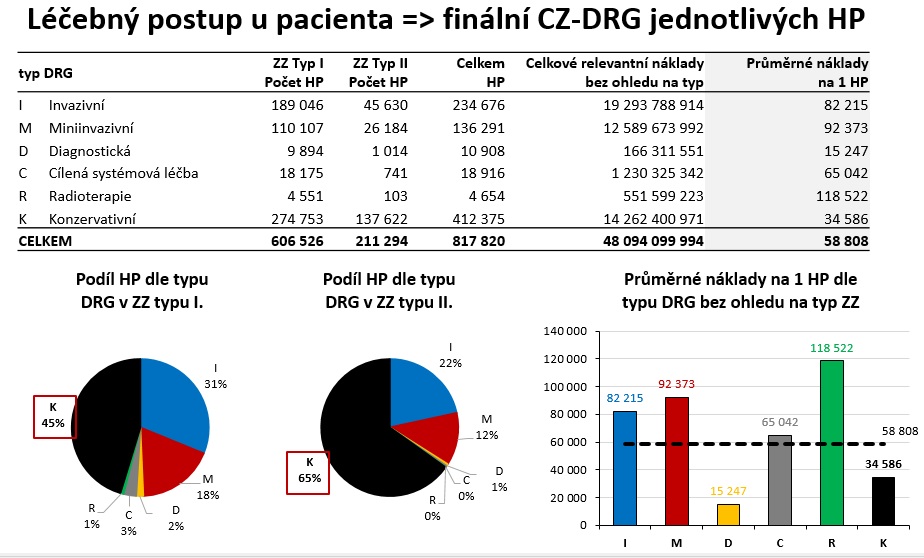
Pokud bychom odhlédli od rozdílů v rámci konkrétních DRG skupin a zaměřili se na odlišnosti v objemu a struktuře nákladů jednotlivých zařízení, hraje roli skladba pacientů (zda podstupují kritický výkon, miniinvazivní zákrok nebo jsou léčeni konzervativně; např. na odděleních ORL v menších nemocnicích je o 16 procent více pacientů léčeno méně nákladnou konzervativní léčbou), dále struktura ošetřovacích dnů sjednaných na JIP (vyžadují odlišné personální a technické vybavení, nejnákladnější je resuscitační den) a také provozní doba operačních sálů.
„Záleží na tom, jestli máte sál s nepřetržitým provozem, nebo s provozem od pondělí do pátku. Personální zatížení sálu je diametrálně odlišné,“ vysvětluje členka týmu projektu DRG Restart Markéta Bartůňková s tím, že ve velkých nemocnicích je 70 procent operačních sálů v nepřetržitém režimu, zatímco v menších zařízeních je to 47 procent. Vliv má dále například podíl plánované a neodkladné péče nebo soběstačnost ošetřovaných pacientů.
Výše uvedené příklady každopádně ilustrují, že nelze bez dalšího data průměrovat. Kdyby se náklady na DRG skupiny zprůměrovaly bez ohledu na typ nemocnic, znamenalo by to ve finále, že by náklady ve velkých nemocnicích referenční sítě byly o 1,7 miliardy nižší a v menších zařízeních 1,7 miliardy vyšší. „A ve chvíli, kdy bychom začali všechny nemocnice průměrovat, můžeme průměry dokonce změnit přístup k finální léčbě,“ upozorňuje Bartůňková.
Krajním příkladem budiž těžká sepse. Náklady na péči ve velké nemocnici dosahují 180 tisíc, zatímco v menší 103 tisíc. Jenže: z velkých zařízení odešlo na doléčení do ambulantního sektoru o 11 procent pacientů více, zatímco o pět až šest procent pacientů méně bylo odsud přeloženo jinam a o sedm procent méně jich zemřelo. „Kdybychom vycházeli jen z čísel, pak sepse v nemocnicích II. typu je lacinější, takže všichni se sepsí směr nemocnice II. typu. Akorát tam častěji umřete,“ shrnuje předsedkyně sněmovního zdravotnického výboru Věra Adámková.
„Existují statisticky významné rozdíly v nákladovosti mezi jednotlivými typy nemocnic, ale neumíme jasně říci, jestli jsou rozdíly dány neefektivitou. Je to dáno tím, že se nemáme o co opřít – neexistují standardy a my nevíme, jestli materiál nebo lék byl poskytnut efektivně či ne,“ dodává Bartůňková.
Podle Ladislava Duška by tak parametrizace neměla probíhat dramatickým způsobem, ale v létě či na podzim bude po posledním sběru z referenčních nemocnic publikována tabulka shrnující zjištěná data. Nákladové ocenění jednotlivých hospitalizačních případů zároveň bude na podzim posláno zdravotním pojišťovnám, aby s ním mohly paralelně pracovat.
Úsilí ministerstva přitom směřuje k tomu, aby první malé vlaštovky úhrad dle nové klasifikace byly vypuštěny už v příštím roce. „Mou představou je, aby se malá oblast akutní lůžkové péče již hradila dle CZ-DRG co nejdříve, tedy od roku 2020 v rámci vytipovaných homogenních skupin. Vytipování je především na zdravotních pojišťovnách a poskytovatelích. Předpokládám, že k tomu využijí probíhající dohodovací řízení pro rok 2020,“ dodává Adam Vojtěch.
Tomu, jak vidí využití nového DRG v praxi poskytovatelé a zdravotní pojišťovny, se budeme věnovat v dalším vydání ZD.
Přečtěte si také velký rozhovor s profesorem Duškem, který je také převážně věnován DRG, je rozdělen do první a druhé části.
Michaela Koubová

