Sotva ministerstvo skončilo práce na úpravě stanovující úhrady zdravotnických prostředků, která je nyní v legislativním procesu, už se naplno pustilo také do revize systému stanovování cen a úhrad léků. Do konce roku by tak měla být na světě novela, která se postaví čelem k vysoce inovativním léčivým přípravkům (VILP) či ještě diskutovanějšímu paragrafu 16. Poté, co ministerstvo vyřeší nejakutnější problémy, se ovšem chystá k systémovější změně, která možná vyústí i v nový zákon, každopádně však zcela zreviduje dosavadní přístup k problematice. Definitivní rozhodování o úhradě by tak již možná nemuselo být na SÚKL, inovace by si mohly rozdělovat balík peněz podle míry přínosu a do hodnocení by už nemusely být zahrnovány pouze přímé náklady systému veřejného zdravotního pojištění. O plánech MZ hovořil na 2. pracovní konferenci pořádané Academy of Healthcare Management, která se na konci června věnovala nutným legislativním úpravám v oblasti úhrad léků a zdravotnických prostředků, náměstek ministra zdravotnictví Filip Vrubel.
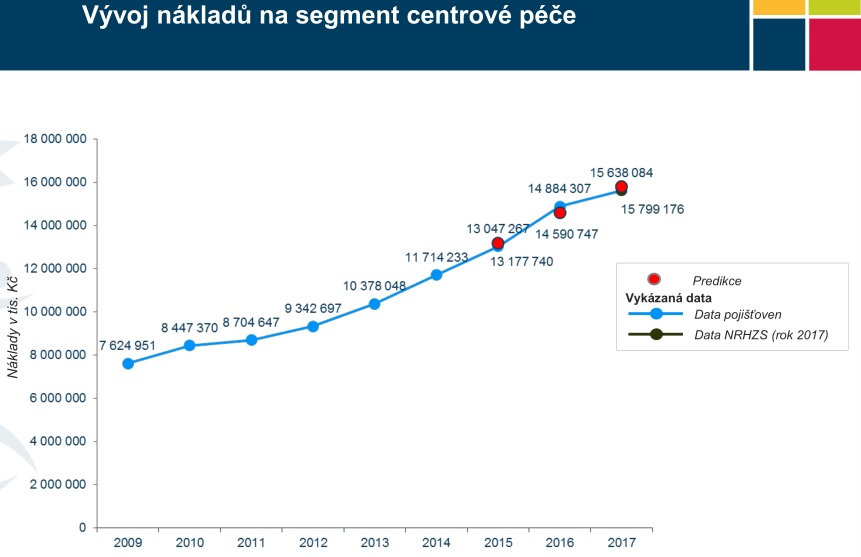
„Když se podíváme na vývoj centrové péče, má v posledních letech dvojciferný meziroční nárůst. Za posledních sedm, osm let jsme na dvojnásobku nákladů. Nechceme říci, že je to špatně. Je zcela přirozené, že náklady na centrové léky rostou, tak jak postupuje pokrok v oblasti medicíny a výzkumu. Je ale potřeba řešit, jestli chceme zaplatit za jakýkoliv pokrok v nekonečné výši, nebo jestli si chceme vybírat, za co budeme platit,“ objasňuje důvody revize Vrubel.
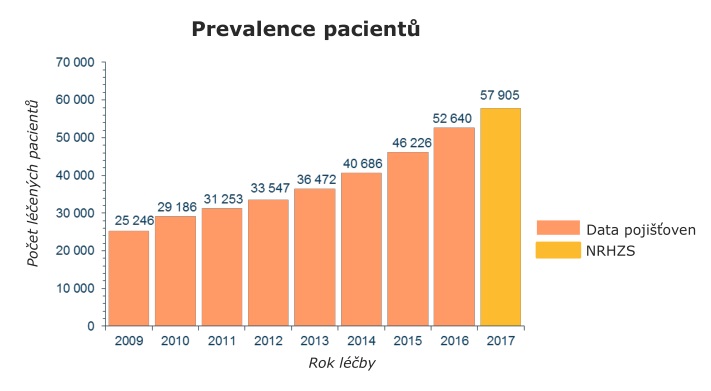
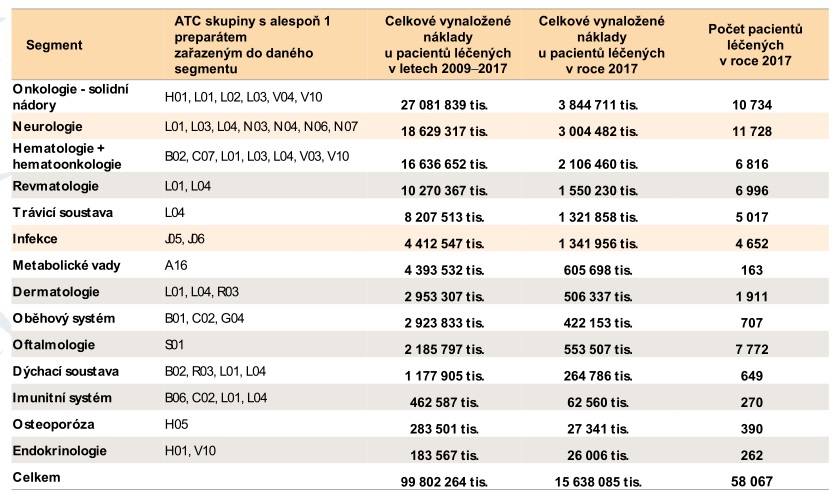
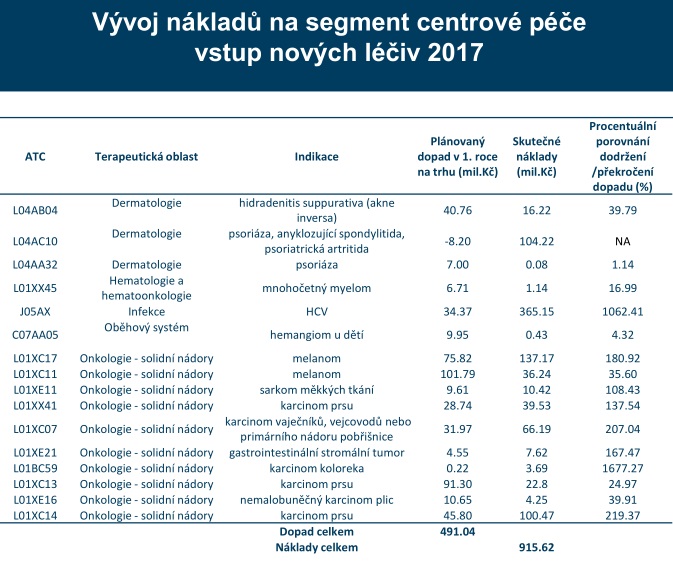
V centrech se přitom loni léčilo kolem 60 tisíc pacientů, kteří pouze na lécích stáli systém 15,6 miliardy. V minulém roce navíc vstoupilo do systému 16 nových léčiv, na které šla z veřejného zdravotního pojištění skoro miliarda, i když se původně počítalo s 490 miliony (odhady návdavkem mluvily o tom, že do systému vstoupí dokonce 32 léčiv). V tuto chvíli se sice systému daří – v příštím roce v něm má být 20 miliard navíc, je ale otázka, zda si takové přílivy nákladných nových léčiv budeme moci dovolit v dobách krize. Problém navíc podle Vrubela je, že se v posledních letech často v budget impaktech díváme jen na incidenci, větší zátěž ale začíná znamenat prevalence. Nemocní se totiž sčítají – pacient, u něhož byla léčba úspěšná, bude pravděpodobně za pár let potřebovat další.
Mohlo by vás zaujímať
„Pokud se nezmění stávající legislativa, bude doposud rostoucí křivka růst i nadále. Je tedy potřeba se zamyslet, jestli na to bude systém mít, a pokud ne, je nyní nejvyšší čas, abychom s tím něco dělali,“ zdůrazňuje Filip Vrubel. „Zároveň je potřeba podívat se na systém a zhodnotit, zda funguje správně i v kontextu současného stavu. Většina z nás si odpoví, že správně nefunguje, protože jsme dali v loňském roce jednu miliardu navíc, přesto má ale většina z těch, kdo v systému fungují, ať už to jsou výrobci, distributoři, zástupci poskytovatelů nebo pacienti, desítky námitek. Když to zestručním na dvě základní: pacienti si budou stěžovat, že je vstup inovací pomalý, protože správní řízení pro vstup na SÚKL trvá dva roky. To je špatně a je třeba s tím něco dělat. Na druhé straně jsou tu výtky zdravotních pojišťoven a i ministerstva samotného, že je nárůst astronomický,“ dodává náměstek.
Na ministerstvu zdravotnictví proto byla ustavena pracovní skupina, které se účastní všichni stakeholdeři od zástupců asociací farmafirem až po zdravotní pojišťovny včetně pacientů i odborných společností. Právě tady by měly být identifikovány chyby stávajícího systému a to, co je nutno řešit bezodkladně a co potřebuje delší, koncepční změnu.
„Z toho důvodu jsme si už na prvním setkání pracovní skupiny vytyčili cíle. Prvním je rychlá novela zákona o veřejném zdravotním pojištění, která by měla vyřešit nejpalčivější otázky, jimž čelíme – stále diskutujeme o paragrafu 16, o vstupu inovací, VILPech, orphanech, ale je tu i širší oblast problémů procesního charakteru. Diskutujeme o tom, proč to trvá dva roky a kde je možné administrativně ulehčit všem stranám,“ načrtává Vrubel.
U VILP by měl být posílen cost-sharingový model
Jaká opatření by tedy měla zahrnovat rychlá novela? Podle Vrubela by se mělo zabránit možnosti obcházet dopady revizí haléřovým snížením úhrad, dále je třeba zrevidovat předběžnou vykonatelnost rozhodnutí prvoinstančního orgánu a pohnout se složitostí a komplexností hodnocení, která SÚKL provádí, tak, aby ke vstupům léků mohlo docházet rychleji. Diskuse je také o stanovení dostupnosti přípravku, který má uzavřenou dohodu o nejvyšší ceně. V zákoně zatím limitace není, z judikatury ale vyplývá, že by měla být alespoň tříprocentní – což by mělo být zohledněno i v zákoně. Projednat by se mělo také stanovování cen, referenční koš a hledání terapeuticky nejblíže porovnatelného léčivého přípravku tak, aby se nejdříve maximálně zohlednily české reference, než půjdeme do zahraničí. Obecně by se také mělo řešit rozhodování revizních lékařů o nárocích pacientů, a to včetně nastavení celého procesu a ideálně i způsobu hodnocení shodného napříč pojišťovnami.
Dalším problémem, který je třeba řešit akutně, je, že dočasná úhrada u vysoce inovativních léčivých přípravků v současnosti nefunguje, jak by měla. „Mnoho společností do VILPů nechodí, protože si od existence systému veřejného zdravotního pojištění slibují něco jiného, a naopak do něj chodí inovace, u kterých je předem velká pochybnost, že budou schopny naplnit podmínky pro vstup do trvalé úhrady,“ konstatuje Filip Vrubel. Ministerstvo by proto chtělo zrychlit posuzování žádostí o stanovení úhrady u VILP a posílit roli cost-sharingových modelů.
V těchto otázkách by měl být do podzimu nalezen konsenzus a začne se připravovat novela, která do konce roku poputuje do připomínkového řízení tak, aby během příštího roku by mohla být schválena.
Budou se v posuzování zohledňovat i sociální dopady?
Ve druhé fázi ministerstvo chystá komplexnější, systémovou úpravu. „Ta může spočívat v celkové změně části 6 zákona o veřejném zdravotním pojištění, nebo dokonce může vyústit v nový zákon o cenách a úhradách léčiv a zdravotnických prostředků. Tam se zamyslíme nad systémem jako celkem, od věcí, které nás trápí dnes, až po ty, o nichž víme, že přijdou za pět let,“ objasňuje Vrubel.
Kterým směrem by se tato úprava měla ubírat? „Je třeba se ještě jednou zaměřit na inovace. Celá řada účastníků pracovní skupiny je přesvědčena, že stávající systém vstupu nových léčiv do systému veřejného zdravotního pojištění, kde se díváme na každý produkt separátně a individuálně, nemá budoucnost. Budoucnost má řešit vstupy inovací komplexně – dívat se na to, kolik jsme schopni z veřejného zdravotního pojištění financovat v každém roce, a tuto částku rozdělit mezi inovace podle míry přínosu. Chceme, aby inovace do systému vstupovaly, a to velmi rychle poté, co budou registrovány na evropském trhu, ale zaplatit chceme za ty, které mají skutečnou účinnost, ať v podobě signifikantní délky přežití, míry do progrese nebo zvýšení kvality života. Tím se dotýkám mechanismu HTA v systému rozhodování. My o něm hodně mluvíme a nějakým způsobem funguje v rámci posuzování vstupu léčiv do systému veřejného zdravotního pojištění, ale je potřeba se zamyslet nad tím, jestli je to metodologicky up-to-date, jestli skutečně hodnotíme, co hodnotit máme, jestli nám stačí posuzovat pouze přímé náklady systému veřejného zdravotního pojištění, jestli nějakým způsobem nezohledňovat i sociální dopady, jestli nezačlenit multikriteriální hodnotící parametry, jestli nerozdělit rozhodovací a posuzovací fáze vstupu inovací do systému a jestli neoddělit to, že finální rozhodnutí, zda bude inovace hrazena, nebudou dělat úředníci SÚKL, ale jiný orgán nadaný k tomu příslušnými kompetencemi,“ načrtává Filip Vrubel.
Odzvoněno by pak podle Vrubela mělo mít i správní řízení, které by mohlo nahradit například opatření obecné povahy. „Podle mého názoru je systém správního řízení s použitím správního řádu špatně. Celých deset let se ukazuje, že to není správná cesta a prakticky nikdy za tu dobu jsme nebyli v situaci, kdy by se rozhodovalo ve lhůtách, které zákon stanovuje, protože to procesně není možné. Opatření obecné povahy je jednou z cest, jak to zrychlit a zpružnit,“ dodává Vrubel.
Otázka je i to, jak nastavit systém léků na vzácná onemocnění, tzv. orphan drugs, které dnes spadají do VILP. Ve hře je totiž možnost, že by byly vyčleněny a tvořily zvláštní skupinu, u které by byl nalezen nový způsob financování.
Michaela Koubová

