Pilotní projekt domácích hospiců se v příštím roce rozšíří – a to tak, že zahrne většinu zařízení, která v Česku tuto péči poskytují. Plán včera schválila správní rada VZP. V příštím roce by tak mohly za pomoci mobilní specializované paliativní péče odejít ze života v domácím prostředí až dva tisíce pacientů pojištěných VZP. V tuto chvíli to navíc vypadá, že se připojí i dvě zaměstnanecké pojišťovny.
Mobilní specializovaná paliativní péče (MSPP) by v příštím roce měla být, alespoň co se týče indikovaných pojištěnců VZP, dostupná napříč republikou. Největší zdravotní pojišťovna se totiž rozhodla rozšířit pilotní projekt do dvaceti zařízení.
„Výběr ještě není ukončen. Máme k dispozici asi 25 poskytovatelů, kteří by měli mít zájem. Princip je jednoduchý – všichni poskytovatelé, kteří přistoupí na podmínky platné pro pilotní projekt, do něj budou zařazeni. Tam, kde by byl nesouhlas s jakoukoliv z podmínek, samozřejmě k uzavření smlouvy dojít nemůže,“ vysvětluje ředitel VZP Zdeněk Kabátek.
Podle podkladů pro jednání včerejší správní rady to ovšem vypadá, že jedno ze zařízení, které se doposud pilotu účastnilo, pokračovat nebude. „Pouze jediný poskytovatel zdravotních služeb rozporuje vyúčtování první fáze pilotu MSPP nad rámec podepsaného úhradového dodatku, tj. úhradu nad 30 dní. Vykazování, vyúčtování bylo ze strany VZP ČR řádně prověřeno a bylo zjištěno, že tento poskytovatel zdravotních služeb nedodržel smluvní ujednání, dokonce požadoval úhradu od zařazených pojištěnců při péči nad 30 dnů. Zástupci VZP ČR toto řešili na schůzce se zástupci odborné společnosti se závěrem, že tento poskytovatel zdravotních služeb nebude účastníkem pilotního programu,“ píše se v materiálu.
Mohlo by vás zaujímať
Ředitel Kabátek ovšem upozorňuje, že nic není definitivní. „V současné chvíli jsme nevyřadili, pokud mám toto slovo použít ultimativně, nikoho. Jednáme s jedním s poskytovatelů, který nesouhlasí s podmínkami v pilotním projektu. Jednání ale nejsou u konce. V každém případě je možné uzavřít smluvní vztah jen u poskytovatelů, kteří mají zájem ctít podmínky projektu, ať už se to týká vykazování nebo parametrů,“ vysvětluje Kabátek.
Na péči dá pojišťovna až 35 milionů
V současnosti je uzavřena první fáze pilotního projektu. Ta začala loni v dubnu a sesbíraná data pak byla na konci letošního února předána ÚZIS, aby je vyhodnotil. Protože průběžné výsledky naznačovaly, že je projekt úspěšný, rozhodla VZP o plynulém pokračování projektu do konce letošního roku s tím, že pak přejde do standardních úhrad. To se ale nakonec nepodařilo.
„Zatím systém zařazování nových kódů do seznamu výkonů není na ministerstvu pružný natolik, abychom to dokázali vyřešit dříve než kolem roku 2017 k 1. 1. 2018, pokud se to vůbec podaří. Do kalkulačního listu ale můžeme předkládat naprosto tvrdá data. Ukazuje se, že o pilotní projekt je z hlediska poskytovatelů zájem,“ říká předseda správní rady VZP Jiří Běhounek (ČSSD). „Sběr dat by měl probíhat nad širším vzorkem, měla by to tedy být komplexnější data, která budou využita k nastavení standardní úhrady na ošetřovací den v tomto typu zařízení. V současné době vychází jeden ošetřovací den zhruba na 1400 korun. Probíhá poměrně velká diskuse, jak interní ve Všeobecné zdravotní pojišťovně, tak ven vůči našim poskytovatelům, zda tento kalkul odpovídá skutečným nákladům,“ doplňuje Zdeněk Kabátek. O výsledcích první fáze pilotu jsme podrobně informovali zde.
Včera odsouhlasený plán na příští rok je tedy takový, že se projekt rozšíří na dvacet zařízení a dva tisíce klientů. Předpokládaný finanční dopad do rozpočtu pojišťovny je 35 milionů korun. I nadále přitom bude u dospělých pacientů platit limit pro úhradu péče ve výši maximálně 30 dní, u dětských pacientů by však měl být limit zvýšen na 90 dní (dětská paliativní péče se liší mimo jiné spektrem diagnóz a často dochází k tomu, že je u malých pacientů obtížné určit prognózu, více zde).
Na pilotu VZP spolupracuje s odbornou společností, kterou pojišťovna velmi chválí. „Přístupu České společnosti paliativní medicíny si nesmírně cením. Všeobecná zdravotní pojišťovna si musí dát pozor na to, aby se nedostala do situace, jaká byla svého času v LDN. Ty tehdy recyklovaly pacienty předáváním bez časového omezení a bez toho, že byla data. Přístup společnosti paliativní medicíny je úplně opačný, skutečně chtějí poskytovat péči za reálné ceny,“ říká Jiří Běhounek. Podle něj to zároveň vypadá, že by se do projektu měly zapojit další dvě zdravotní pojišťovny – zřejmě půjde o Zdravotní pojišťovnu ministerstva vnitra, odborná společnost se pak údajně dohodla ještě s jednou další zaměstnaneckou pojišťovnou.
Kvalitní paliativní péče zůstává ve velké části nemocnic nedostupná
I když se ale nyní daří úspěšně rozjíždět hrazení domácí hospicové péče, na poli paliativní medicíny celkově ještě máme před sebou velký kus práce. Podle situační analýzy České společnosti paliativní medicíny ČLS JEP zemřelo v roce 2014 v Česku více než 105 tisíc lidí, z nichž lze potřebu paliativní péče v posledním roce života předpokládat u více než 70 tisíc, tedy 70 procent zemřelých (podle zahraničních údajů u 60 až 80 procent těchto pacientů stačí obecná paliativní péče, zbylí potřebují specializovanou paliativní péči). Tato potřeba přitom roste s věkem umírajících – ve věkové kategorii do devíti let potřebuje paliativní péči v závěru života necelých deset procent zemřelých, zatímco ve věkové kategorii nad 60 let se tento poměr blíží 80 procentům.
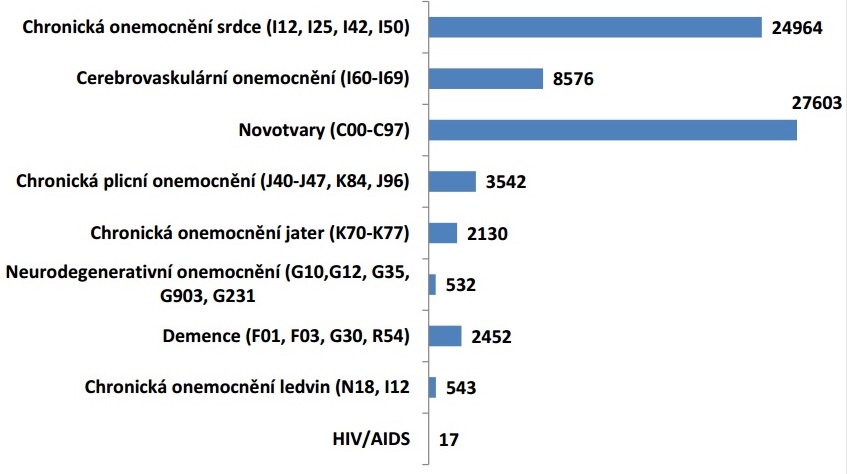
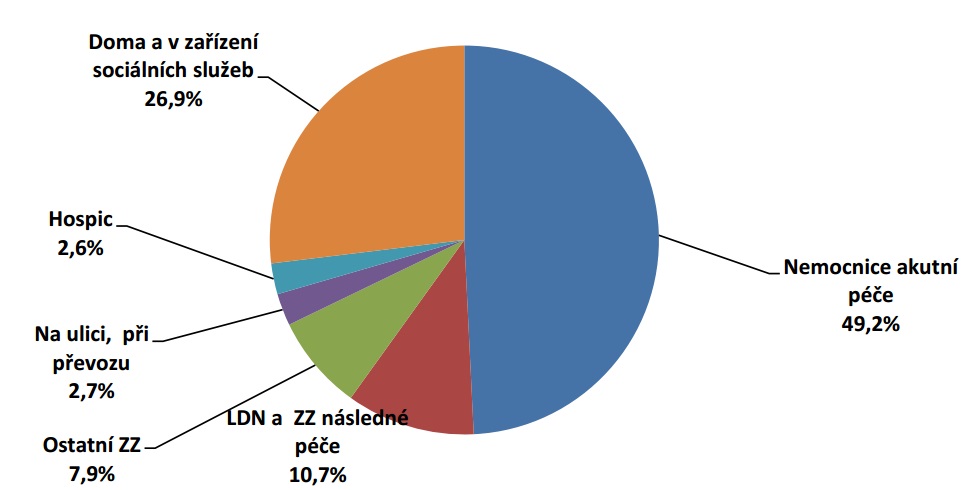
Bohužel, realita u nás je zcela jiná a tyto potřeby ve valné většině nenaplňuje. Výsledkem je, že jsou v závěru života časté přesuny pacientů mezi jednotlivými zařízeními a segmenty, takřka na denním pořádku jsou opakované a dlouhodobé hospitalizace či zdravotní převozy. Většina onkologických i neonkologických pacientů tak nakonec zemře na akutním lůžku v nemocnici, což je obvykle to poslední místo, kde by zemřít chtěli. „Problematika dostupnosti kvalitní paliativní péče zdaleka přesahuje otázku dostupnosti lůžkové hospicové péče (v lůžkových hospicích nastává 2,6 procenta z celkového počtu úmrtí a pouze 9,2 procenta ze všech úmrtí na nádorové onemocnění). Většina pacientů s chronickým onemocněním, kteří v posledním roce života potřebují paliativní péči, je v péči praktických lékařů, ambulantních specialistů a lékařů a sester lůžkových zařízení akutní a následné péče,“ píšou v analýze Ladislav Kabelka, Ondřej Sláma a Martin Loučka.
Hospitalizováno během posledního čtvrt roku před smrtí je 75 procent pacientů, 14 procent dokonce třikrát a více. Na lůžkách akutní nebo následné péče pak umírá 63 procent onkologických a 70 procent neonkologických chronických pacientů; v domácím prostředí dnes zemře jen 18 procent onkologických a 20 procent neonkologických pacientů.
Pokud bychom se podívali na spektrum poskytovatelů, kteří se specializovanou paliativní péčí v Česku zabývají, fungovalo u nás na začátku listopadu pět ambulancí paliativní medicíny, cca 15 domácích hospiců, které splňovaly standardy definované Českou společností paliativní medicíny, 18 lůžkových hospiců s reálnou kapacitou 475 lůžek (jsou tedy schopny zajistit péči v závěru života u tří až čtyř procent nevyléčitelně nemocných), dvě oddělení nemocniční paliativní péče a tři konziliární týmy paliativní péče v rámci lůžkového zdravotnického zařízení.
Jak plyne i z výše uvedených čísel, v nemocnicích je potřeba paliativní péče navzdory tomu, že tam umírá nejvíce lidí, pokryta nedostatečně, o úrovni nemluvě. „V lůžkových zdravotnických zařízeních v ČR v současné době neprobíhá systematický sběr dat o kvalitě paliativní péče. Čestné kazuistiky naznačují, že existují velké rozdíly mezi jednotlivými zdravotnickými zařízeními a nejednou i mezi různými odděleními téhož zařízení. Svědectví pacientů a jejich rodin (pozůstalých) naznačují, že v roce 2016 není u významné části pacientů adekvátně mírněna bolest a další symptomy nádorové nemoci, chybí podpůrná komunikace o prognóze a plánu péče, chybí psychologická a sociální a spirituální podpora pacientů a jejich rodin. V řadě zdravotnických zařízení je vážnou překážkou dobré paliativní péče nedostatečné vybavení pomůckami, absence soukromí na vícelůžkových pokojích a chybění zázemí pro rodiny a pacientovy blízké,“ uvádějí odborníci z České společnosti paliativní medicíny. Podle nich se až na zcela ojedinělé výjimky nepracuje s individuálním plánem paliativní péče ani s ostatními pomocnými nástroji, jako je dříve vyslovené přání. „Kvalita paliativní péče o chronicky nevyléčitelně nemocného pacienta závisí na řadě náhodných proměnných (např. typ zařízení, konkrétní oddělení, motivace a dovednosti ošetřujícího lékaře a sester). Paliativní péče na náležité odborné úrovni („lege artis“) tak v roce 2016 není v lůžkových zdravotnických zařízeních obecně dostupnou a garantovanou zdravotní a sociální službou,“ dodávají.
Podle průzkumu, který odborná společnost provedla v loňském roce díky podpoře Nadačního fondu AVAST, navíc není otázkám paliativní péče věnována dostatečná pozornost ani v rámci výuky na lékařských fakultách – pouze na třech je paliativní medicína vyučována jako samostatný předmět (dvakrát jako povinně volitelný, jednou jako volitelný). Absolventi se tak necítí dostatečně připraveni na řešení komplexních témat zdravotní péče v závěru života (o problematice jsme psali také zde).
Michaela Koubová

